Биполярное расстройство
| Биполярные расстройства | |
|---|---|
![Вероятно, существует связь между творчеством и биполярным расстройством[1], которым страдал и Винсент Ван Гог[2]; на иллюстрации его картина «Звёздная ночь»](https://storage.yandexcloud.net/roz-wiki/thumb/VanGogh-starry_night_ballance1.jpg/274px-VanGogh-starry_night_ballance1.jpg) Вероятно, существует связь между творчеством и биполярным расстройством[1], Вероятно, существует связь между творчеством и биполярным расстройством[1],
которым страдал и Винсент Ван Гог[2]; на иллюстрации его картина «Звёздная ночь» | |
| МКБ-11 | 6A60, 6A61 |
| МКБ-10 | F31 |
| МКБ-9 | 296 |
| OMIM | 125480 |
| DiseasesDB | 7812 |
| MedlinePlus | 001528 |
| eMedicine | med/229 |
| MeSH | D001714 |
Биполя́рное расстро́йство (также встречаются названия биполя́рное аффекти́вное расстро́йство (БАР); маниака́льно-депресси́вное расстро́йство[3], маниака́льно-депресси́вный психо́з, МДП; первоначально циркуля́рный психо́з или циклофрени́я[3]) — фазовое аффективное психическое расстройство, характеризующееся нетипичной сменой настроений, перепадами энергии и нарушением нормальной жизнедеятельности. Это проявляется в виде частых смен маниакальных (в том числе гипоманиакальных) и депрессивных (либо субдепрессивных) настроений. Также выделяют смешанный тип в зависимости оттого, какие симптомы преобладают. Науке известно множество вариантов смешанных состояний[4][5].
Смена состояний происходит периодически, без влияния внешних факторов, состояние между сменами характеризуется интермиссией — восстановлением психического здоровья, вне зависимости от количества перенесённых фаз и продолжительности болезни. В течении интермиссии восстанавливаются психические функции и личностные свойства человека[5]. Пациенты с биполярным расстройством часто (примерно в 75 % случаев) страдают и другими, сопутствующими, психическими расстройствами (это может быть, например, тревожное расстройство)[6].
Биполярное расстройство на практике достаточно сложно диагностируется и часто первичный диагноз ставится не правильно. Это связано с тем, что в эпизодах мании пациенты бодры и хорошо себя чувствуют, поэтому не обращаются за медицинской помощью. Причиной обращения к доктору становится фаза депрессивного эпизода, при этом пациенты описывают только текущие симптомы, но не сообщают о пережитых эпизодах мании. Лечение БАР требует детального понимания психофармакологии, так как пациентам приходится принимать несколько сильнодействующих препаратов, а это создаёт трудности в учёте лекарственного взаимодействия и в предотвращении побочных эффектов[7][8][9].
Исторические сведения
Первые исследования
Первое описание аффективных расстройств встречается в шумерских и древнеегипетских источниках. Медицинские термины «меланхолия» и «мания» ввёл в обиход Гиппократ в V век до н. э. Описывая меланхолию как болезнь, Гиппократ отмечал в качестве признака заболевания необычную длительность печали или горя.
Древнегреческий врач Аретей Каппадокийский в 150 году до н. э. попытался установить связь между меланхолией и манией.
Биполярное аффективное расстройство, как самостоятельное психическое заболевание, было описано в 1854 году почти одновременно двумя французскими исследователями Жаном Пьером Фальре (Falret) под названием «циркулярный психоз» («la folie circulaire» [la fɔli siʁ.ky.lɛʁ]) и Жюлем Байярже (Baillarger) под названием «помешательство в двух формах» независимо друг от друга[10]. Жуль Бейарже (1809-1890), который являлся учеником французского психиатра Доминика Эскироля, в докладе, прочитанном в Академии наук говорил о особом психическом заболевании, характеризующемся чередованием периодов возбуждения и угнетения. Жан Фальре (1794-1870), который также был учеником Эскироля, в 1852 году описал «циркулярное помешательство», которое «характеризуется последовательным и правильным чередованием маниакального состояния, меланхолического состояния и светлого промежутка. Здесь нечто большее, чем мания и меланхолия. Это настоящая и естественная группа, так как её выделение основано не на характере бреда или окраске эмоций в данный a на целом комплексе явлений: интеллектуальных, моральных, физических, всегда при том одинаковых в одинаковые периоды болезни и всегда следующих одно за другим…; таким образом, мы предсказываем дальнейшее течение болезни». В 1861 году он пишет труд, в котором описывает «замаскированную эпилепсию» (epilepsie larvee), при которой у многих эпилептиков между приступами возникают аффективные нарушения[11].
Несмотря на это в течение 42 лет биполярное аффективное расстройство не признавалось психиатрией того времени, своим окончательным выделением в отдельную нозологическую единицу оно обязано немецкому психиатру Э. Крепелину в 1896 году. Он предложил концепцию маниакально-депрессивного психоза (МДП), в которой описал полярные синдромы расстройств — манию и депрессию, а также течение расстройства с чередованием обострений и ремиссий. Сущностью биполярного расстройства Крепелин считал периодичность возникновения фазовых колебаний настроения.
Современный этап
Начиная со второй половины XX века представления о маниакально-депрессивном психозе стали меняться. В 1960-е годы данные независимые исследования
Жюля Ангста, Карло Перриса и Джорджа Винокура подтвердили наличии двух форм заболевания:
- Монополярная (рекуррентная) депрессия.
- Биполярное (маниакально-депрессивное) расстройство.
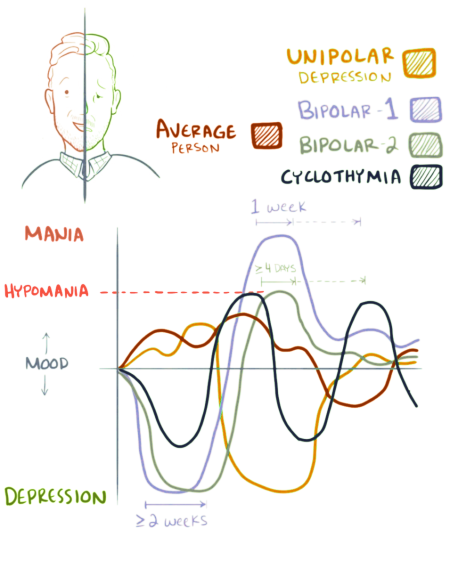
В 1976 году Дэвидом Даннером были выявлены два типов маниакально-депрессивного психоза. При МДП I типа эпизоды депрессии чередуются с маниями — сильно повышенным настроением, которое приводит к серьёзному нарушению социальных функций и требует лечения в стационаре. При МДП II типа эпизоды депрессии чередуются с гипоманиями — лёгкими подъёмами настроения, которые практически не влияют на работоспособность и социальные роли человека.
В 1976 году было доказано, что рекуррентная депрессия во многих случаях является начальным этапом развития биполярного расстройства. Также в это время меняется представление о частоте маниакально-депрессивного психоза в популяции, так как пациентов с диагнозом рекуррентной депрессии, переносивших в дальнейшем короткие периоды гипомании, стали относить к МДП II типа. Было доказано, если больных этого типа лечить только антидепрессантами, это приведет к развитию резистентности и суицидам[11].
Со вступлением в действие в 1993 году классификатора МКБ-10 термин Крепелина «маниакально-депрессивный психоз» пересмотрели, поскольку данное заболевание лишь у немногих пациентов сопровождается психотическими нарушениями (такие как бред, галлюцинации)[3], и не всегда наблюдаются полярная смена настроений. Кроме того, этот термин является в определённой степени стигматизирующим по отношению к больным. На текущий момент заболевание принято определять как «биполярное расстройство», этот термин был использован в США и рекомендован ВОЗ более научный и политически корректный.
В 1950-е годы в психиатрии впервые стали доступны нейролептики (антипсихотики) и антидепрессанты, которые стали использовать и для купирования эпизодов биполярного расстройства: нейролептики — при маниакальных эпизодах, антидепрессанты — при депрессивных. Однако с течением времени выяснилось, что препараты в долгосрочной перспективе не облегчают течение болезни, напротив нейролептики способны увеличивать риск развития депрессии, а антидепрессанты повышать риск развития мании. Современная медицина использует препараты, которые позволяют не только купировать симптомы мании или депрессии, но и обладают профилактическими свойствами: нормотимики первого поколения (соли лития, карбамазепин и вальпроаты), затем — нормотимики второго поколения (некоторые из атипичных антипсихотиков и ламотриджин)[3].
Однако и сейчас в психиатрии нет единого определения и понимания границ биполярного расстройства, что связано с его клинической, патогенетической и даже нозологической неоднородностьюи сложностью лечения[12].
Классификация
С 1 января 2022 года в России вступила в силу международная классификация болезней 11 пересмотра (МКБ-11), однако на практике большая часть государственных и частных медицинских учреждений всё ещё используют МКБ-10[13][14]. в последней принятой классификации выделяют две группы: группы I типа и II типа. Диагностическая дифференциация этих двух типов необходима для выстраивания эффективной стратегии лечения. В американской классификации психических расстройств DSM-5 эти группы называются соответственно: биполярное расстройство I (bipolar I disorder) и биполярное расстройство II (bipolar II disorder). Во вторую группу входят гипоманиакальные и депрессивные проявления, без маниакальных.
Классификация по МКБ-11
- 6A60 Биполярное расстройство I типа
- 6A60.0 Биполярное расстройство I типа, текущий маниакальный эпизод, без психотических симптомов
- 6A60.1 Биполярное расстройство I типа, текущий маниакальный эпизод, с психотическими симптомами
- 6A60.2 Биполярное расстройство I типа, текущий гипоманиакальный эпизод
- 6A60.3 Биполярное расстройство I типа, текущий депрессивный эпизод, легкий
- 6A60.4 Биполярное расстройство I типа, текущий депрессивный эпизод, умеренный, без психотических симптомов
- 6A60.5 Биполярное расстройство I типа, текущий депрессивный эпизод, умеренный, с психотическими симптомами
- 6A60.6 Биполярное расстройство I типа, текущий депрессивный эпизод, тяжелый, без психотических симптомов
- 6A60.7 Биполярное расстройство I типа, текущий депрессивный эпизод, тяжелый, с психотическими симптомами
- 6A60.8 Биполярное расстройство I типа, текущий депрессивный эпизод, неуточненной тяжести
- 6A60.9 Биполярное расстройство I типа, текущий смешанный эпизод, без психотических симптомов
- 6А60.А Биполярное расстройство I типа, текущий смешанный эпизод, с психотическими симптомами
- 6А60.В Биполярное расстройство I типа, текущая неполная ремиссия, предшествующий эпизод маниакальный или гипоманиакальный
- 6А60.С Биполярное расстройство I типа, текущая неполная ремиссия, предшествующий эпизод депрессивный
- 6А60.D Биполярное расстройство I типа, текущая неполная ремиссия, предшествующий эпизод смешанный
- 6А60.E Биполярное расстройство I типа, текущая неполная ремиссия, предшествующий эпизод неуточненный
- 6А60.F Биполярное расстройство I типа, текущая полная ремиссия
- 6A60.Y Другое уточненное биполярное расстройство I типа
- 6A60.Z Биполярное расстройство I типа, неуточненное
6A61 Биполярное расстройство II типа
- 6A61.0 Биполярное расстройство II типа, текущий гипоманиакальный эпизод
- 6A61.1 Биполярное расстройство II типа, текущий депрессивный эпизод, легкий
- 6A61.2 Биполярное расстройство II типа, текущий депрессивный эпизод, умеренный, без психотических симптомов
- 6A61.3 Биполярное расстройство II типа, текущий депрессивный эпизод, умеренный, с психотическими симптомами
- 6A61.4 Биполярное расстройство II типа, текущий депрессивный эпизод, тяжелый, без психотических симптомов
- 6A61.5 Биполярное расстройство II типа, текущий депрессивный эпизод, тяжелый, с психотическими симптомами
- 6A61.6 Биполярное расстройство II типа, текущий депрессивный эпизод, неуточненной тяжести
- 6A61.7 Биполярное расстройство II типа, текущая неполная ремиссия, предшествующий эпизод гипоманиакальный
- 6A61.8 Биполярное расстройство II типа, текущая неполная ремиссия, предшествующий эпизод депрессивный
- 6A61.9 Биполярное расстройство II типа, текущая неполная ремиссия, предшествующий эпизод неуточненный
- 6A61.A Биполярное расстройство II типа, текущая полная ремиссия
- 6A61.Y Другое уточненное биполярное расстройство II типа
- 6A61.Z Биполярное расстройство II типа, неуточненное
Классификация по более распространённой МКБ-10[15]
- F30 Маниакальный эпизод
- F30.0 Гипомания
- F30.1 Мания без психотических симптомов
- F30.2 Мания с психотическими симптомами
- F30.8 Другие маниакальные эпизоды
- F30.9 Маниакальный эпизод неуточненный
- F31 Биполярное аффективное расстройство
- F31.0 Биполярное аффективное расстройство, текущий эпизод гипомании
- F31.1 Биполярное аффективное расстройство, текущий эпизод мании без психотических симптомов
- F31.2 Биполярное аффективное расстройство, текущий эпизод мании с психотическими симптомами
- F31.3 Биполярное аффективное расстройство, текущий эпизод легкой или умеренной депрессии
- F31.4 Биполярное аффективное расстройство, текущий эпизод тяжелой депрессии без психотических симптомов
- F31.5 Биполярное аффективное расстройство, текущий эпизод тяжелой депрессии с психотическими симптомами
- F31.6 Биполярное аффективное расстройство, текущий эпизод смешанный
- F31.7 Биполярное аффективное расстройство, текущая ремиссия
- F31.8 Другие биполярные аффективные расстройства
- F31.9 Биполярное аффективное расстройство неуточненное
- F32 Депрессивный эпизод
- F32.0 Легкий депрессивный эпизод
- F32.1 Умеренный депрессивный эпизод
- F32.2 Тяжелый депрессивный эпизод без психотических симптомов
- F32.3 Тяжелый депрессивный эпизод с психотическими симптомами
- F32.8 Другие депрессивные эпизоды
- F32.9 Депрессивный эпизод неуточненный
В практической и теоретической психологии используют классификацию биполярного расстройства в зависимости от преобладания того или иного полюса маниакально-депрессивных фаз настроения. Встречаются варианты с полностью маниакальным либо депрессивным настроением, варианты с преобладанием одной из фаз фаз и варианты с относительным равенством фаз[16][5].
Существует также классификация психических расстройств по DSM-IV, в котором различают биполярное расстройство I типа маниакальными фазами и биполярное расстройство II типа с гипоманиакальными фазами. В практической психологии следует учитывать, что в диагностическом отношении «биполярное расстройство II» может переходить в вариант с маниакальными эпизодами, то есть в расстройство I типа[17]. Однако учёными высказывается предположение о едином континууме биполярного расстройства II типа и униполярной тяжёлой депрессией[18]. В МКБ-10 несмотря на отсутствие деления на две группы, предусматривал «биполярное расстройство, тип II» входящее в категорию F31.8 «другие биполярные аффективные расстройства»[19].
Биполярное расстройство I типа
Расстройство характеризуется наличием одного или нескольких маниакальных, или смешанных эпизодов. Маниакальный эпизод проявляется как чрезмерно выраженное эмоциональное состояние, длящееся по меньшей мере в течение недели. Для этого состояния свойственны эйфория, раздражительность, экспансивность, а также повышенная активность или субъективное ощущение роста энергии, что сопровождается такими типичными симптомами, как быстрая или напряжённая речь, быстрая смена идей, повышенная самооценка, в том числе ощущение величия, снижение потребности во сне, отвлекаемость, импульсивное или безрассудное поведение. Характерной чертой является быстрая смена эмоциональных состояний.
Смешанный эпизод определяется наличием ряда выраженных маниакальных и депрессивных симптомов, характерных для соответствующих аффективных эпизодов, которые возникают одновременно либо очень быстро сменяют друг друга (день ото дня или в течение одного дня). Симптомы должны включать измененное эмоциональное состояние, соответствующее маниакальному и/или депрессивному эпизоду (напр., подавленное, дисфоричное, эйфоричное или экспансивное) и присутствовать большую часть дня почти ежедневно в течение по крайней мере 2 недель, или меньше в случае лечебного вмешательства. Хотя диагноз может быть поставлен на основании факта наличия единичного маниакального или смешанного эпизода, обычно такие эпизоды чередуются с депрессивными эпизодами
Биполярное расстройство II типа
Эпизодическое аффективное расстройство, которое определяется наличием одного или нескольких гипоманиакальных эпизодов и как минимум одного депрессивного эпизода. Гипоманиакальный эпизод является стойким эмоциональным состоянием, которое длится не менее нескольких дней и характеризуется подъёмом настроения или повышенной раздражительностью, а также повышенной активностью или субъективным переживанием повышенной энергии, что проявляется в повышенной разговорчивости, быстрые или скачущие мысли, повышенная самооценка, снижение потребности во сне, отвлекаемость, импульсивное или безрассудное поведение. Симптомы отличаются от привычного для человека настроения, уровня энергии и поведения, но не являются достаточно серьезными, чтобы вызвать заметное нарушение функционирования. Депрессивный эпизод характеризуется как период подавленного настроения и снижения интереса к деятельности, который длится на протяжении как минимум двух недель, присутствуя практически ежедневно, в течение большей части дня, и сопровождается другими симптомами, такими как изменения аппетита и сна, психомоторное возбуждение или заторможенность, усталость, чувства никчемности или же чрезмерной или неуместной вины, безнадежность, трудности концентрации внимания и суицидальность. В анамнезе не отмечались маниакальные или смешанные эпизоды.
Разновидности течения биполярного расстройства
Можно выделить следующие варианты течения БАР[20]:
- униполярные (монополярные):
- периодическая мания — чередуются только маниакальные фазы;
- периодическая депрессия — чередуются только депрессивные фазы; синдромальные классификаторы МКБ-10 и DSM-IV относят этот вариант к рекуррентной депрессии, хотя нозологически это отделение может быть и неоправданно;
- правильно-перемежающийся тип течения — через «светлые» промежутки, интермиссии, маниакальная фаза сменяет депрессивную, а депрессивная — маниакальную;
- неправильно-перемежающийся тип течения — через «светлые» промежутки маниакальные и депрессивные фазы чередуются без строгой очерёдности (после маниакальной фазы может вновь начаться маниакальная и наоборот);
- двойная форма — непосредственная смена двух противоположных фаз, после чего следует интерфаза;
- континуальный (циркулярный) тип течения (лат. psychosis circularis continua C. C. Корсакова) — при «правильном» чередовании фаз отсутствуют интермиссии.
Наиболее часто встречается периодический (или интермиттирующий) тип течения аффективного психоза, когда аффективные фазы имеют правильно-перемежающийся характер[5]. Относительно регулярное чередование эпизодов болезни (аффективных фаз) и интермиссий представляет собой характерную особенность данного типа биполярного психоза — его циркулярность (так называемая циркулярная форма по Ж. Фальре). Ещё более часто встречается периодическая депрессия, которую МКБ-10 относит к другой категории — (F33).
Концепция «биполярного спектра»
Недавно появившаяся и малораспространённая концепция «широкого спектра биполярных расстройств» предполагает, что «расстройства биполярного спектра» составляют до 50 % от всех расстройств настроения — мнение, противоречащее широко распространённому представлению о том, что не менее 80 % среди аффективных расстройств составляют рекуррентная депрессия и дистимия[21].
«Биполярный спектр», по мнению некоторых авторов, включает, помимо биполярных расстройств I и II типа, ещё и биполярное расстройство III типа (так сторонники концепции расстройств биполярного спектра называют циклотимию), биполярное расстройство Ⅳ типа (так они называют периодически повторяющиеся эпизоды депрессии и вызванной лечением антидепрессантами гипомании), случаи депрессии при гипертимном темпераменте[22]. Кроме того, предлагается выделять как отдельные типы биполярного расстройства рекуррентную депрессию, сопровождающуюся симптомами дисфорической гипомании, а также позднюю манифестацию депрессии с чертами смешанности, перетекающую в синдром, напоминающий деменцию[21].
Эпидемиология
Биполярное расстройство может проявляться у людей в возрасте 15-50 и более лет, однако пик возникновения первых симптомов приходится на возраст 15 −19 лет, а заболеваемости — на возраст 21 год. Около половины всех больных биполярным расстройством приходится на возраст от 25 до 44 лет, что составляет 46,5 % от общего числа больных[23]. Биполярные формы чаще развиваются в возрасте до 25 лет, а униполярные — после 30 лет[16]. Повышение числа случаев БАР также приходится на поздний возраст, около 50 лет, и связано оно с резким возрастанием депрессивных фаз. Эту закономерность, которую наблюдал ещё Эмиль Крепелин, подтвердили современные исследования[24].
Согласно исследованиям при биполярном расстройстве (особенно І типа) у мужчин преобладает мания (гипомания), в то время как у женщин — депрессивное состояние. Частота БАР у мужчин и женщин примерно одинаковая. В целом, БАР I типа и тяжёлые мании чаще встречаются у мужчин, БАР II типа и тяжёлые депрессии с быстрыми циклами — у женщин. Распространённость заболевания обоих типов среди населения составляет 0,3-1,5 % (0,8 % для БАР I типа; 0,5 % -II типа), корреляции с гендерным признаком для болезни не выявлено, хотя Крепелин считал что МДП в большинстве случаев диагностируется у женщин[25]. Также не влияет на вероятность заболевания принадлежность к культурной и этнической группе[26][11].
Согласно данным международных исследований, проведенным в конце XX века, вероятность развития биполярного расстройства на протяжении жизни человека составляет около 1 %, что сопоставимо с распространенностью шизофрении. Современные эпидемиологические исследования, результаты которых были опубликованы после 2000 году показали, что распространённость в несколько раз больше. B повторном американском национальном исследовании коморбидности у 9282 респондентов, с помощью полного диагностического интервью BO3, установлено распространенность биполярного расстройства І и ІІ типа составляет: на протяжении жизни — 3,9 %, в течение последнего года — 2,6 % (с погрешность 0,2 %). Повторный анализ данных этого исследования показал, распространенность БАР на протяжении жизни и в течение последнего года составляет[11]:
- для I типа — 1,0 и 0,6 %;
- для II типа — 1,1 и 0,8 %;
- для других расстройств биполярного спектра («подпороговое БАР») — 2,4 и 1,4 %.
- суммарная частота расстройств, объединённых в биполярный спектр, — 5 %.
Однако дать точную оценку биполярного расстройства сложно из-за разнообразия критериев и неизбежной субъективности диагностики. Поэтому диапазон распространения заболевания достаточно широк: по оценкам некоторых учёных он доходит до 7 %, сторонники консервативной оценки указываю цифру 0,05 %[27][28].
В зарубежных исследованиях распространённость составляет от 0,5 до 0,8 %, то есть заболевании диагностируется у 5—8 на 1000 человек. При анализе стоящих на учёте в ПНД пациентов в 1982 году в Москве, было выявлено, что доля больных биполярным расстройством составила 0,045 %[27], из которых ⅔ проходили лечение амбулаторно, и у ⅓ наблюдались психотические формы расстройства[29][5].
Данных о заболеваемости в детском возрасте нет. В большинстве случаев диагностика заболевания, созданная для взрослых, имеет ряд ограничений связанных с детским возрастом[30]. В юношеском возрасте депрессия является самым распространённым явлением: подверженность заболеванию составляет от 15 до 40 %[31]. Большей распространённости аффективных расстройств в юношеском возрасте соответствует и бо́льшая частота суицидов[5].
Этиология и патогенез
Хотя этиология и патогенез биполярного расстройства до конца не ясны, представления об этиологии основаны преимущественно на генетической теории. У родственников первой линии обнаруживается накопление числа случаев униполярной депрессии и БАР. Результаты генетических, биологических, нейромедиаторных и нейроэндокринных исследований, теоретические физиологические модели и психосоциальные теории дают возможность предполагать, что заболевание имеет сложную этиологию. Отдельные предрасполагающие генетические и биологические факторы взаимодействуют с влияниями внешней среды и различными психосоциальными факторами. По сравнению с шизофренией влияние на развитие заболевания средовых факторов (патология беременности и родов или проживание в крупных городах) менее достоверно, однако наследственная отягощенность расстройствами биполярного спектра выше, чем при других психических расстройствах. Раннее начало и несвоевременная диагностика увеличивают риск формирования коморбидных психических расстройств и утяжеляют течение БАР.
Кроме того, изучение действия антидепрессантов и других лекарственных средств на уровне нервных клеток позволяет глубже понять патологические процессы, лежащие в основе БАР.
Все эти данные позволяют по-новому взглянуть на роль в развитии болезни установленных ранее нарушений обмена биогенных аминов, эндокринных сдвигов, изменений водно-солевого обмена, патологии циркадных ритмов, влияния пола и возраста, конституциональных особенностей организма. Основанные на этих данных гипотезы описывают не только представления о биологической сущности заболевания, но и дают информацию о роли отдельных факторов в формировании клинических особенностей болезни.
Накопление данных о заболеваемости в семьях больных, особенно среди монозиготных близнецов позволили установить количественное взаимоотношение генетических и средовых факторов в развитии биполярного расстройства. Исследования показали[32], что вклад генетических факторов составлял 70 %, а средовых — 30 %. При этом вклад случайных средовых факторов был равен 8 %, а общесемейных — 22 %. В более поздних (1989) зарубежных исследованиях[33] вклад генетических факторов оценён порядком 80 %, а случайных средовых — 7 %, что достаточно близко соответствует предшествовавшим данным.
Генетические факторы
Генетическим факторам принадлежит основная роль в возникновении заболевания. У ближайших родственников риск развития заболевания составляет до 15 %, что в семь раз выше средних цифр в популяции.
Конкордантность для монозиготных близнецов — от 33 до 90 %, а для дизиготных только до 23 %. Если один из родителей страдает БАР, то риск заболеть БАР, шизоаффективным расстройством или шизофренией составляет до 50 % (Краснов В. Н., 2009).
Характер наследования предрасположенности к заболеванию (одним или многими генами, либо с участием механизмов фенокопирования, и т. д.) до сих пор не ясен[34], хотя есть данные в пользу передачи болезни единственным доминантным геном с неполной пенетрацией[35], возможно, сцепленного с X-хромосомой[36], что особенно характерно для биполярных психозов, в отличие от униполярных. Тем же сцеплением можно объяснить сцепленное наследование МДП и цветовой слепоты, которая рассматривается даже как генетический маркер аффективных нарушений. Кроме того, к генетическим маркерам относят недостаточность фермента глюкозо-6-фосфатдегидрогеназы (G6PO)[34].
В процессе исследований методом генетического картирования, основанных на сканировании генома у членов семей, имеющих больных, были получены результаты, говорящие о различных локациях соответствующих генов (в частности, перицентромерной области 18-й хромосомы[37], локусе q22.3 21-й хромосомы[38], либо в локусe q23[39] 18-й хромосомы (но не в её центромерной области)). Первая работа по скринингу генома с целью установления корреляции БАР с последовательностями нуклеотидов[40] продемонстрировала, что есть несколько генов (в наибольшей степени DGKH, кодирующий ключевой протеин чувствительного к литию механизма фосфорилирования инозитола), каждый из которых достоверно увеличивает риск заболевания (в умеренной степени). Это говорит о возможной генетической гетерогенности заболевания.
Как и при шизофрении, в посмертных образцах мозга отмечается изменение экспрессии некоторых молекул, таких как GAD67 и рилина, однако неясно, что именно их вызывает — патологический процесс либо приём лекарств[41]. Ведутся поиски эндофенотипов для более точного обнаружения генетических основ расстройства.
Факторы риска
Хотя по данным Крепелина[42] у женщин было диагностировано две трети случаев МДП, по более современным данным,[43] биполярными формами аффективных расстройств чаще страдают мужчины, а монополярные в три раза чаще развиваются у женщин. Аффективный психоз часто развивается у женщин в период менструаций (особенно менархе), после родов, в инволюции, что подтверждает участие эндокринного фактора в его патогенезе[5]. Установлено, что у женщин, перенёсших послеродовую депрессию, впоследствии чаще возникает биполярный психоз[44]. Однако при этом неясно, является ли постнатальная депрессия провоцирующим фактором, либо роды вызывают дебют биполярного расстройства, которое ошибочно диагностируется как большая депрессия.
Известны данные о том, что фазообразование при биполярном расстройстве зависит от воздействия внешних (психогенных и соматогенных) факторов. Было выявлено их отчётливое влияние на возникновение манифестных фаз при монополярном и биполярном (с преобладанием одного из двух полюсов) типе течения фазных аффективных расстройств. Но если в картине монополярного депрессивного расстройства провоцирующие факторы, отражаясь на клинической картине манифестного состояния, обусловливают его сходство с реактивной по структуре депрессией и, следовательно, играют патогенетическую роль (для этой формы расстройства характерно сохранение реактивного фазообразования на всём протяжении заболевания), то в случаях монополярного маниакального или биполярного аффективного расстройства роль внешних факторов определяется лишь как провоцирующая дебют заболевания, а в дальнейшем фазы заболевания возникают чаще всего самопроизвольно. При этом, чем больше в картине заболевания представлен маниакальный аффект, тем меньшее влияние оказывают на фазообразование внешние факторы[5].
Женщины, испытавшие психиатрический эпизод любого характера непосредственно в послеродовой период, имеют повышенный риск развития биполярного психоза. В частности, если такой эпизод произошёл в течение 14 дней после родов, риск развития в последующем биполярной болезни увеличивается четырёхкратно[45]. Кроме того, роды могут спровоцировать биполярное заболевание у женщин, ранее имевших психиатрические проблемы (14 % из лечившихся психотропными препаратами в предшествовавшие 15 лет).
Характерные особенности личности
Некоторые личностные особенности связаны с повышенным риском заболеть биполярным расстройством. К ним относятся, например, меланхолический тип личности[46][47] и статотимический тип, которые определяются прежде всего подчёркнутой ориентацией на упорядоченность, постоянство, ответственность[5]. Другие авторитетные специалисты также отмечали, что повышенная добросовестность и психастенические черты личности в период до заболевания чаще отмечаются при монополярном депрессивном варианте МДП[48]. Также установлено (Б. С. Беляев, 1989), что при монополярных вариантах течения аффективного психоза гораздо чаще (70 %), чем при собственно биполярных (34 %), до заболевания наблюдались шизоидные черты личности.
Фактором риска являются также преморбидные особенности личности, связанные с эмоциональной неустойчивостью, которая выражается в чрезмерных аффективных реакциях на внешние причины, а также в спонтанных колебаниях настроения. С другой стороны, к заболеванию предрасположены люди, страдающие явлениями дефицитарности в какой-либо сфере психической деятельности. В их личностных проявлениях преобладают недостаточность собственно эмоций, консерватизм личности; их психические реакции отличаются ригидностью, монотонностью и однообразием[49].
Клиническая картина, течение
Количество фаз, возможных у каждого больного, непредсказуемо — расстройство может ограничиться даже единственной фазой (мании, гипомании или депрессии) за всю жизнь, однако в этом случае правильнее говорить о длительной, иногда в десятки лет, интермиссии. Заболевание может проявляться только маниакальными, только гипоманиакальными или только депрессивными фазами или же их сменой с правильным или неправильным чередованием (см. выше).
Длительность фаз колеблется от нескольких дней до 1,5—2 лет (в среднем 3—7 месяцев), при этом (гипо)маниакальные фазы в среднем в три раза короче депрессивных.
Длительность «светлых» промежутков (интермиссий или интерфаз) между фазами может составлять от 3 до 7 лет; «светлый» промежуток может совсем отсутствовать. Атипичность фаз может проявляться непропорциональной выраженностью стержневых (аффективных, моторных и идеаторных) расстройств, неполным развитием стадий внутри одной фазы, включением в психопатологическую структуру фазы навязчивых, сенестопатических, ипохондрических, гетерогенно-бредовых (в частности, параноидных), галлюцинаторных и кататонических расстройств.
Ущерб от биполярных депрессий превышает ущерб от (гипо)маниакальных фаз, поскольку пациенты проводят в депрессии больше времени, у них значительно больше нарушений в профессиональной, социальной и семейной жизни, высок риск самоубийства во время и после депрессии[22].
Течение маниакальной фазы
Маниакальная фаза представлена триадой основных симптомов:
- повышенное настроение (гипертимия)
- двигательное возбуждение
- идеаторно-психическое возбуждение (тахипсихия)
В течении «полной» маниакальной фазы выделяют пять стадий.
- Гипоманиакальная стадия (F31.0 по МКБ-10) характеризуется повышенным настроением, появлением чувства духовного подъёма, физической и психической бодрости. Речь многословная, ускоренная, падает количество смысловых ассоциаций с нарастанием механических ассоциаций (по сходству и созвучию в пространстве и времени). Характерно умеренно выраженное двигательное возбуждение. Внимание характеризуется повышенной отвлекаемостью. Характерна гипермнезия. Умеренно снижается продолжительность сна и повышается аппетит.
- Стадия выраженной мании характеризуется дальнейшим нарастанием выраженности основных симптомов фазы. Больные непрерывно шутят, смеются, на фоне чего возможны кратковременные вспышки гнева. Речевое возбуждение выраженное, достигает степени скачки идей (лат. fuga idearum). Выраженное двигательное возбуждение, выраженная отвлекаемость приводят к невозможности вести с больным последовательную беседу. На фоне переоценки собственной личности появляются бредовые идеи величия. На работе больные строят радужные перспективы, вкладывают деньги в бесперспективные проекты, проектируют безумные конструкции. Длительность сна снижается до 3—4 часов в сутки.
- Стадия маниакального неистовства характеризуется максимальной выраженностью основных симптомов. Резко двигательное возбуждение носит беспорядочный характер, речь внешне бессвязна (при анализе удаётся установить механически ассоциативные связи между компонентами речи), состоит из отрывков фраз, отдельных слов или даже слогов.
- Стадия двигательного успокоения характеризуется редукцией двигательного возбуждения на фоне сохраняющегося повышенного настроения и речевого возбуждения. Интенсивность двух последних симптомов также постепенно снижается.
- Реактивная стадия характеризуется возвращением всех составляющих симптомов мании к норме и даже некоторым снижением по сравнению с нормой настроения, лёгкой моторной и идеаторной заторможенностью, астенией. Некоторые эпизоды стадии выраженной мании и стадия маниакального неистовства у больных могут амнезироваться.
Для определения тяжести выраженности маниакального синдрома используется оценочная шкала маний Янга.
Течение депрессивной фазы
Депрессивная фаза представлена противоположной маниакальной стадии триадой симптомов: подавленным настроением (гипотимия), замедленным мышлением (брадипсихия) и двигательной заторможенностью.
В целом БАР чаще проявляется депрессивными, нежели маниакальными состояниями. Для всех стадий течения депрессивной фазы характерны суточные колебания, с улучшением настроения и общего самочувствия в вечерние часы.
У больных исчезает аппетит, пища кажется безвкусной («как трава»), больные теряют в весе, иногда значительно (до 15 кг). У женщин на период депрессии исчезают менструации (аменорея). При неглубокой депрессии отмечаются характерные для БАР суточные колебания настроения: самочувствие хуже с утра (просыпаются рано с чувством тоски и тревоги, бездеятельны, безразличны), к вечеру несколько повышается настроение, активность. С возрастом в клинической картине депрессии всё большее место занимает тревога (немотивированное беспокойство, предчувствие, что «что-то должно случиться», «внутреннее волнение»).
В течении депрессивной фазы выделяют четыре стадии:
- Начальная стадия депрессии проявляется нерезким ослаблением общего психического тонуса, снижением настроения, умственной и физической работоспособности. Характерно появление умеренных расстройств сна в виде трудности засыпания и его поверхностности.
- Стадия нарастающей депрессии характеризуется уже явным снижением настроения с появлением тревожного компонента, резким снижением физической и психической работоспособности, двигательной заторможенностью. Речь медленная, немногословная, тихая. Нарушения сна выливаются в бессонницу. Характерно заметное снижение аппетита.
- Стадия выраженной депрессии — все симптомы достигают максимального развития. Характерны тяжёлые психотические аффекты тоски и тревоги, мучительно переживаемые больными. Речь резко замедленная, тихая или шёпотная, ответы на вопросы односложные, с большой задержкой. Больные подолгу могут сидеть или лежать в одной позе (т. н. «депрессивный ступор»). Характерна анорексия. На этой стадии появляются депрессивные бредовые идеи (самообвинения, самоуничижения, собственной аморальности (греховности), ипохондрические). Также характерно появление суицидальных мыслей, действий и попыток. Суицидальные попытки наиболее часты и опасны в начале стадии и на выходе из неё, когда на фоне резкой гипотимии (крайне подавленного настроения) отсутствует выраженная двигательная заторможенность. Иллюзии и галлюцинации редки, однако они могут быть (главным образом слуховые), чаще в виде голосов, сообщающих о безнадёжности состояния, бессмысленности бытия, рекомендующих покончить с собой.
- Реактивная стадия характеризуется постепенной редукцией всех симптомов, некоторое время сохраняется астения, но иногда, наоборот, отмечается некоторая гипертимия, говорливость, повышенная двигательная активность.
При БАР нередко наблюдается вариант депрессивной фазы, близкий к атипичной депрессии, при котором наблюдается не снижение аппетита, массы тела и бессонница, а напротив, гиперфагия, увеличение массы тела и гиперсомния; характерны ощущение тяжести в теле, эмоциональная лабильность[22], высокий уровень психомоторной заторможенности, высокий уровень тревожности, чувствительность к ситуациям фрустрации, раздражительность. Некоторые авторы считают эти проявления наиболее значимыми клиническими признаками биполярной депрессии, противопоставляя их признакам униполярной депрессии, для которой, по их мнению, характерны более «типичные» депрессивные признаки[21], описанные выше.
Сравнительный анализ популяции лиц, страдающих депрессией, в исследовании EPIDEP показал, что при сопоставимой тяжести основных депрессивных проявлений у биполярных пациентов чаще, чем у пациентов с униполярной депрессией, отмечались явления деперсонализации, дереализации, повышение массы тела, гиперсомния, а кроме того, более интенсивные суицидальные мысли и идеи самообвинения. Больные с униполярной депрессией чаще отмечали у себя такие симптомы, как двигательная и интеллектуальная заторможенность, снижение энергичности, пессимистическую оценку перспектив[50].
В обеих группах в структуре депрессии присутствовали симптомы тревоги, но у униполярных больных при оценке по шкале тревоги Гамильтона преобладали соматические её проявления — мышечное напряжение, симптомы со стороны желудочно-кишечного тракта и дизурия, а у биполярных больных оказались более выражены собственно психологические проявления тревоги — ощущение предельного напряжения, тревожное ожидание и тревожное предвосхищение, обсессивная и фобическая симптоматика[50].
Варианты течения депрессивной фазы
- простая депрессия — триада депрессивного синдрома без бреда;
- ипохондрическая депрессия — депрессия с аффективным ипохондрическим бредом;
- бредовая депрессия (см. «синдром Котара»);
- ажитированная депрессия характеризуется отсутствием или слабой выраженностью двигательной заторможенности;
- анестетическая депрессия характеризуется наличием явления болезненной психической нечувствительности (лат. anaesthesia psychica dolorosa), когда больной утверждает, что совершенно утратил способность любить близких, природу, музыку, утратил вообще все человеческие чувства, стал абсолютно бесчувственным, причём эта утрата глубоко переживается как острая душевная боль.
Смешанные состояния
а) Аффективные смешанные эпизоды характеризуются как состояния, при которых один из компонентов триады (настроение, двигательная активность, мышление) противоположен полюсу других компонентов: к этим состояниям относятся, с одной стороны, ажитированная депрессия, тревожная депрессия и депрессия со скачкой идей; с другой — заторможенная мания, непродуктивная мания и дисфорическая мания[22]. Порой выделяют и другие смешанные состояния — например, ипохондрическую манию[51], манию со ступором[52], депрессию с явлениями эмоциональной гиперреактивности, астеническую манию[53][54].
| Аффективные расстройства | Настроение (аффект) | Мышление | Моторная (двигательная) активность |
|---|---|---|---|
| Тревожно-депрессивная мания | депрессивный | ускоренное | повышенная |
| Возбужденная (ажитированная) депрессия | депрессивный | замедленное | повышенная |
| Депрессия со «скачкой идей» | депрессивный | ускоренное | пониженная |
| Непродуктивная мания с обеднением речи | маниакальный | замедленное | повышенная |
| Заторможенная мания | маниакальный | замедленное | пониженная |
б) Также к смешанным эпизодам относят состояния, при которых быстро (обычно в течение нескольких часов) чередуются симптомы гипомании (мании) и депрессии[55] .
К атипичным смешанным состояниям относят смешанные состояния, которые формируются в результате присоединения к аффективной триаде одного полюса (то есть маниакальной или депрессивной триаде) симптомов, феноменологически родственных противоположному полюсу аффекта: так, к маниакальной триаде могут присоединяться, например, астенические или ипохондрические расстройства[56].
Смешанные аффективные эпизоды встречаются сравнительно часто (особенно у молодых пациентов): по некоторым данным, у 13,9—39,4 % и 5,1—12,0 % пациентов с БАР I и II типа соответственно. Эти состояния вызывают трудности в диагностике и выборе метода лечения, часто оказываются резистентными[22]. Границы между «чистой» манией и смешанным состоянием нечёткие, так как депрессия часто скрывается за маниакальным фасадом и легко провоцируется ситуационными факторами[57].
Смешанные состояния, по данным многих исследователей (C. Nunn; R. Post и соавт.; S. McElroy и соавт.), часто возникают у тех пациентов, у которых аффективное заболевание манифестировало в подростково-юношеском возрасте. J. Weckerly приводит данные, согласно которым смешанные состояния при биполярном расстройстве встречаются у подростков и юношей в ⅓ случаев. Согласно данным B. Geller и соавт., среди тех пациентов с аффективными заболеваниями, у кого заболевание началось в пубертатном возрасте, доля пациентов со смешанными аффективными состояниями достигает 55 % случаев[56]
Для пациентов со смешанными состояниями характерен высокий суицидальный риск: до 60 % пациентов со смешанными состояниями сообщают о суицидальных намерениях, и около 50 % пациентов юношеского возраста с биполярным расстройством, совершивших удачную попытку самоубийства, находились в смешанном состоянии[56].
Быстрые циклы
Сложный для диагностики вариант течения, который часто путают со смешанными состояниями[57]. При быстроциклическом биполярном расстройстве наблюдается более четырёх эпизодов мании, депрессии или смешанного состояния в течение года. Они могут быть разделены периодом ремиссии или же могут завершаться «инверсией аффекта» — непосредственной сменой фазы на противоположную. При этом каждый депрессивный эпизод длится не менее, чем две недели, каждый маниакальный или смешанный эпизод — не менее одной недели, каждый гипоманиакальный эпизод — как минимум 4 дня. Существуют понятия «ультрабыстрых» циклов (4 или более аффективных фаз в течение 1 месяца)[58][59].
Быстрые циклы наблюдаются примерно у 10-15 % пациентов с биполярным расстройством. Чаще они возникают на поздних стадиях заболевания, факторами риска развития быстрых циклов являются женский пол и биполярное расстройство II типа. К вторичным причинам развития быстрых циклов относятся гипотиреоз (в том числе вызванный приёмом лития), злоупотребление алкоголем и другими веществами, сопутствующие физические заболевания (в том числе апноэ во сне, рассеянный склероз, травма головы). В 30—40 % случаев развитию быстрых циклов предшествует приём антидепрессантов[60]: эти препараты могут вызывать инверсию фазы (переключение депрессии на манию или гипоманию) и быструю цикличность[61].
Для пациентов с быстрыми циклами характерен неблагоприятный индивидуальный прогноз, нередко устойчивость к лечению, низкая комплаентность[58].
Диагностика
С формальной точки зрения обязательным критерием диагностики являются как минимум два аффективных эпизода, из которых как минимум один должен быть (гипо)маниакальным либо смешанным[62][63]. Разумеется, при установлении диагноза врач рассматривает гораздо больше факторов и принимает решения исходя из их совокупности. При этом большое внимание должно уделяться дифференциальной диагностике (см. ниже). В частности, аффективные эпизоды могут быть вызваны экзогенными причинами — например, реактивные депрессивные эпизоды (реакция на психотравмирующие события); гипоманиакальные эпизоды, вызванные гиперстимуляцией, химической либо нехимической (например, недосыпание); и тому подобное[64]. Игнорирование подобных случаев может привести к гипердиагностике БАР.
Однако чаще случаются ошибки противоположного рода: поскольку гипоманиакальные эпизоды часто выпадают как из поля зрения врача[65], так и самого пациента (который может не считать их болезненными состояниями), ему может быть поставлен ошибочный диагноз обычной либо периодической депрессии. Возможно, что с введением в США в классификацию отдельной нозологической единицы БАР II (без маниакальных эпизодов) и связан наблюдаемый рост диагностики биполярного расстройства в этой стране[6].
Существенное значение имеет как можно более ранняя диагностика биполярной болезни: если лечение начинается, когда пациент перенёс только один (гипо)маниакальный эпизод, оно бывает вдвое эффективнее, чем лечение, начатое после нескольких аффективных эпизодов[66]. Однако, по данным американских исследователей[67], свыше трети пациентов с биполярным расстройством правильный диагноз был поставлен лишь спустя 10 и более лет после первого эпизода болезни.
Дифференциальная диагностика
Проведение дифференциальной диагностики БАР необходимо практически со всеми видами психических расстройств: униполярной депрессией, расстройствами личности (ПРЛ), шизофренией, злоупотреблением психоактивными веществами и аффективными расстройствами, имеющими соматические или неврологические причины[21], неврозами, инфекционными, психогенными, токсическими, травматическими психозами, олигофренией. Значительные трудности представляет собой дифференциальная диагностика БАР с расстройствами шизофренического спектра, а также с униполярной рекуррентной депрессией[68].
К признакам, предположительно указывающим на биполярное течение расстройства, а не униполярную депрессию, относится раннее возникновение первого эпизода депрессии (до 20 лет), тяжёлая послеродовая депрессия, резкое начало эпизода (в течение 1—2 дней), частые эпизоды депрессии (1—2 в год), её атипичность. Скрининг на биполярное расстройство (особенно II типа) нужно проводить у всех пациентов, страдающих рекуррентной депрессией молодого возраста и после родов[69].
При наличии у пациента мании, развившейся на фоне приёма антидепрессантов, но отсутствии в анамнезе маниакальных эпизодов наиболее вероятным диагнозом должно быть вызванное лекарственным препаратом расстройство настроения. О диагнозе биполярного расстройства можно думать только в том случае, если симптомы мании наблюдались и до приёма антидепрессанта либо же если симптомы мании длятся не менее месяца после отмены антидепрессанта. Сходные диагностические соображения должны применяться к пациентам, злоупотребляющим психоактивными веществами (например, кокаином, амфетамином) с психотомиметическим действием, способными вызвать маниакальные состояния[57].
Известно, что до 86 % лиц, страдающих биполярным расстройством, на протяжении жизни испытывают психотические симптомы: бред, галлюцинации[60]. Однако частые, длительные или рецидивирующие галлюцинации нехарактерны для БАР, их наличие позволяет отнести заболевание к шизофрении или шизоаффективному расстройству[70].
Для российской психиатрии характерна исторически сложившаяся традиция расширительной диагностики шизофрении, оставляющая в границах БАР только приступы «чистых» депрессий и маний с присущими им ложными идеями. К тому же многие из симптомов, относящихся к диагностическим критериям маниакального состояния (такие, как, например, очень выраженное речевое возбуждение), часто рассматриваются ошибочно в рамках симптоматики шизофренического спектра; анергические депрессии часто трактуются в рамках дефицитарных нарушений, а тревожно-депрессивный аффект тенденциозно рассматривается в рамках параноидного синдрома. Во многих случаях за «шизофренический дефект» принимаются эмоционально-волевые и когнитивные проявления нейролептического паркинсонизма, которые бесследно исчезают после прекращения приёма пациентом нейролептиков[71].
Ошибочная диагностика шизофрении при биполярном расстройстве опасна в том числе потому, что она приводит к назначению на длительный срок мощных классических (типичных) нейролептиков, часто в депонированной форме, а в результате — к формированию затяжных, не подвергающихся трансформации маниакальных состояний или к инверсии аффекта с затяжными адинамическими депрессиями. Это может привести к инвалидизации пациентов, как и возникающая вследствие длительного применения таких препаратов хроническая экстрапирамидная симптоматика[72]. Гипердиагностика шизофрении представляет собой фактор стигматизации пациентов в обществе, обусловливает ошибки в судебно-психиатрической практике, необоснованные переводы на инвалидность и увеличение экономических затрат[71].
Очень важна ранняя диагностика гипоманиакальных состояний, так как невыявление их у больных БАР II типа влечёт за собой постановку диагноза рекуррентной депрессии и назначению на неадекватно длительный срок антидепрессантов, что может привести в дальнейшем к утяжелению течения биполярного аффективного расстройства и формированию с трудом поддающейся лечению быстрой цикличности[72]. Такие ошибки, как и ошибочная диагностика шизофрении, распространены в России и других странах постсоветского пространства, приводя к отягощению заболевания, социальной дезадаптации и инвалидизации[68].
Гиподиагностика БАР часто имеет место и в западных странах. Так, по результатам исследования Hirschfeld et al. (2003), 69 % пациентов до установления диагноза БАР наблюдались с другими диагнозами: униполярная депрессия (60 %), тревожное расстройство (26 %), шизофрения (18 %), пограничное или антисоциальное расстройство личности (17 %), злоупотребление алкоголем или другими веществами (16 %), шизоаффективное расстройство (11 %). В нескольких независимых диагностических исследованиях было установлено, что почти у 50 % молодых пациентов с диагнозом рекуррентной депрессии в дальнейшем выявляется биполярный тип течения — другими словами, они переносят хотя бы один маниакальный или гипоманиакальный эпизод. Правильный диагноз биполярного расстройства в среднем устанавливается только через 10 лет после начала заболевания[21].
Так как у больных с нарушениями функции щитовидной железы часто развиваются депрессивные или маниакальные симптомы, при наличии у пациента расстройств настроения целесообразно проводить оценку функции щитовидной железы, чтобы выявить или исключить соматическую причину психических нарушений. Правильно назначенное лечение гипо- и гипертиреоза приводит в большинстве случаев к редукции психических симптомов[73].
Терапия антидепрессантами при гипотиреозе, как правило, оказывается неэффективной; кроме того, у пациентов с нарушениями функции щитовидной железы повышен риск развития нежелательных эффектов психотропных препаратов. В частности, трициклические антидепрессанты (и реже — ингибиторы МАО) могут приводить у пациентов с гипотиреозом к быстрой цикличности. Назначение препаратов лития при гипертиреозе (тиреотоксикозе) может приводить к кратковременному симптоматическому улучшению с последующим усилением симптомов гипертиреоза и развитием офтальмопатии[73].
Терапия
Фармакотерапия
Для лечения биполярного аффективного расстройства I и II типа и профилактики обеих фаз заболевания используют препараты лития, противоэпилептические препараты, в частности такие как вальпроаты, карбамазепин и ламотриджин, некоторые из атипичных нейролептиков, в частности кветиапин и оланзапин[74]. Все указанные препараты называются нормотимиками (стабилизаторами настроения, тимостабилизаторами). Они могут использоваться в сочетании друг с другом, при этом нежелательно применять два препарата одной и той же группы (например, два нейролептика).
Поскольку дискретное течение психоза — в противоположность непрерывному — прогностически благоприятно, достижение ремиссии всегда представляет собой основную цель терапии[75].
Для купирования фаз рекомендуется «агрессивная психофармакотерапия», чтобы не допустить образования резистентных состояний. Имеется в виду, что следует начинать лечение с назначения относительно высокой дозы препаратов и быстро повышать дозировки до оптимального в данном конкретном случае уровня, ориентируясь по состоянию больного[76]. Однако в случае биполярного расстройства следует уделять особое внимание тому, чтобы не допустить инверсии фазы, то есть непосредственной смены фазы на противоположную под воздействием чрезмерно активного противоманиакального либо антидепрессивного лечения. Инверсия фазы (то есть фактически непосредственная смена фаз по циркулярному типу течения, без «светлого» промежутка между фазами) является прогностически неблагоприятной и ухудшает общее состояние пациента.
Препараты лития, вальпроаты и карбамазепин эффективны как при лечении, так и профилактике маниакальных и депрессивных фаз, но прежде всего при лечении мании и при профилактической терапии; менее эффективны они при лечении биполярной депрессии. Ламотриджин, как считается, эффективен прежде всего при лечении и профилактике депрессивных фаз и неэффективен при лечении маниакальных эпизодов. Впрочем, его эффективность при депрессивных фазах (как и при быстрой цикличности) тоже подвергается сомнению: утверждается, что с учётом отрицательных исследований, первоначально не опубликованных, препарат обладает весьма ограниченной, если таковая вообще имеется, эффективностью при острой биполярной депрессии и быстрой цикличности[77].
При всех аффективных расстройствах лечение препаратами лития достоверно снижает частоту самоубийств, что было подтверждено мета-анализом 48 рандомизированных исследований[78]. Это происходит не только за счёт лечения заболевания, но также и потому, что литий снижает агрессивность и, возможно, импульсивность[78]. Кроме того, при лечении литием частота самоубийств снижается по сравнению с лечением другими препаратами, снижается также и общая смертность[79].
Нейролептики (они же антипсихотические препараты) эффективны на короткие промежутки времени лечения маниакальной фазы, в то время как препараты лития предпочтительно использовать при долгосрочном лечении. Антидепрессанты можно использовать только во время депрессивной фазы, причём обязательно в сочетании с нормотимиками. Три атипичных антипсихотика (луразидон[80], оланзапин[81] и кветиапин[82]) показали наличие эффективности при лечении биполярной депрессии в виде монотерапии, тогда как только оланзапин[83] и кветиапин[84] доказали эффективность широкого спектра профилактической терапии (то есть профилактики всех трёх типов фаз — маниакальной, смешанной и депрессивной). При этом оланзапин имел менее предпочтительное соотношение риска/пользы, чем у препаратов лития, во время профилактической терапии[85].
Существует также мнение, что нейролептики желательно назначать при БАР только в том случае, если у пациента наблюдается выраженное возбуждение или психотические проявления[57].
Эффективность лечения биполярного расстройства существенно зависит от количества перенесённых эпизодов заболевания. Как уже отмечалось, лечение, начатое после первого же (гипо)маниакального эпизода, бывает вдвое эффективнее, чем лечение, начатое после нескольких аффективных эпизодов. Например, при монотерапии оланзапином, рекомендованным как препарат первой линии для лечения маниакальных эпизодов[86], а в комбинации с флуоксетином и для депрессивных фаз БАР[86][86], благоприятная реакция у больных, перенёсших 1—5 эпизодов, составляла 52—69 % во время лечения маниакальных фаз и 10—50 % во время поддерживающей терапии. При лечении больных, перенёсших более 5 эпизодов, эффект был заметно меньше: 29—59 % и 11—40 % соответственно[66]. Вероятность рецидива (гипо)маниакального либо депрессивного эпизода, несмотря на лечение оланзапином, удваивается у пациентов, перенёсших более 5 аффективных эпизодов. Также при поддерживающей терапии вероятность рецидива повышается соответственно на 40—60 % в группах пациентов, перенёсших от 1 до 5, 6—10 и свыше 10 эпизодов болезни. Поскольку другие данные показывают, что остаточная симптоматика, сопутствующие заболевания и несоблюдение режима лечения играют большую роль в рецидивировании заболевания, эти факторы также заслуживают повышенного внимания для более успешного лечения на длительном промежутке времени и с точки зрения исхода заболевания[66].
Резистентные биполярные расстройства нередко приводят к полипрагмазии (назначению нескольких лекарственных средств одновременно). В этих случаях количество назначаемых препаратов порой бывает чрезмерным, а также назначаются несколько препаратов одной фармакологической группы. Подобная схема может включать в себя, например, шесть лекарственных средств, в том числе два нейролептика и два бензодиазепина. Такого рода назначения являются неоправданными, и более благоразумным решением в этом случае будет постепенная отмена хотя бы нескольких препаратов и критическая оценка значения других. Схему лечения желательно ограничить максимум тремя психотропными средствами различных фармакологических групп (например, нормотимик, нейролептик и, при необходимости, антидепрессант)[87].
Депрессивная фаза
Обсуждение вопроса о месте антидепрессантов в терапии биполярной депрессии представляет собой одну из самых сложных и длительных дискуссий в психиатрии. Одна из причин этого в способности антидепрессантов приводить при биполярной депрессии к таким последствиям, как повышение риска эмоциональной нестабильности и провоцирование маниакальных состояний. Кроме того, доказательные данные об эффективности антидепрессантов, с одной стороны, и «стабилизаторов настроения» (нормотимиков) с другой, интерпретируются по-разному: одни авторы настаивают, что данные о пользе антидепрессантов при биполярной депрессии недостаточно чёткие, другие (при оценке той же самой базы данных доказательной медицины), напротив, подчёркивают, что существует больше свидетельств об эффективности антидепрессантов, чем нормотимиков[88].
Несмотря на разногласия в выработке рекомендаций по лекарственной терапии, по данным доказательной медицины по-прежнему «золотым стандартом» в лечении остаются нормотимики, и при появлении признаков депрессии рекомендуется в первую очередь оптимизация их дозировки[88].
В большинстве клинических рекомендаций антидепрессанты сохраняют свою роль в терапии биполярной депрессии, но их рекомендуется применять минимально возможный срок и с самого начала сочетать с нормотимиками, позволяющими предотвратить инверсию фазы[21], — такой способностью обладают прежде всего вальпроаты, карбамазепин и окскарбазепин, препараты лития, а также атипичные антипсихотики. Кроме того, нормотимики обладают собственным антидепрессивным действием, а также позволяют преодолеть резистентность к антидепрессантам. Например, согласно исследованию 2007 года ламотриджин может лечить депрессивную фазу, не вызывая мании, гипомании, смешанных состояний или быстрой смены состояний[89].
В одном из исследований показано, что сочетание двух нормотимиков, одним из которых является литий, а вторым — противосудорожный препарат (карбамазепин, ламотриджин или вальпроат), по эффективности купирования депрессивной симптоматики у пациентов с биполярным расстройством не уступает комбинации нормотимика и антидепрессанта, однако несколько хуже переносится пациентами[88].
При назначении высоких доз лития или карбамазепина в клинической практике могут возникать проблемы, связанные с переносимостью. Кроме того, длительное и/или интенсивное назначение этих двух препаратов может приводить к гипотиреозу, что, в свою очередь, ведёт к аффективной нестабильности. Для лития характерны и такие недостатки, как узкое терапевтическое окно и сложность определения дозы по достигнутой концентрации, что делает его потенциально токсичным и небезопасным препаратом с большим количеством побочных явлений[88].
Депакин (вальпроат натрия), в отличие от лития и карбамазепина, не влияет на функцию щитовидной железы. Кроме того, для него характерно свойство уменьшать частоту фазовых состояний у пациентов с быстрыми циклами. Лишь для этого препарата существует рекомендация по форсированному наращиванию доз, поэтому депакин является препаратом выбора по предотвращению развития не только маниакальной, но и формирующейся депрессивной фазы. По некоторым данным, депакин представляет собой средство выбора в купировании симптомов тревоги в динамике депрессивной фазы — как в продромальный период, так и на этапе развёрнутого депрессивного эпизода[88].
Из атипичных антипсихотиков к нормотимикам чаще всего относят кветиапин, оланзапин, клозапин и рисперидон. Антидепрессант флуоксетин особенно эффективен в сочетании с оланзапином. Выпускается также комбинированный препарат — оланзапин+флуоксетин — Симбиакс для лечения как биполярных депрессивных эпизодов, так и резистентных депрессий[90][91]. При применении атипичных нейролептиков могут возникать такие побочные эффекты, как метаболические нарушения (с риском ожирения, сахарного диабета, сердечно-сосудистых заболеваний)[92][93], седация[94] и сонливость[95], повышение уровня пролактина[96], а также (гораздо реже, чем при приёме типичных нейролептиков) — экстрапирамидные расстройства[97]. Вызываемая некоторыми атипичными нейролептиками (прежде всего рисперидоном и амисульпридом) гиперпролактинемия (повышение пролактина) при длительной терапии сама по себе может приводить к возникновению тревожных и депрессивных нарушений[98].
Хотя атипичный антипсихотик арипипразол нередко используется при биполярной депрессии, данные относительно возможности его применения в депрессивной фазе неоднозначны, как показывает систематизированный обзор, опубликованный в Annals of General Psychiatry в 2009 году; причиной этого является отмечавшаяся в исследованиях плохая переносимость[99]. Для арипипразола мало характерны побочные эффекты, свойственные большинству остальных атипичных антипсихотиков[100], однако он может вызывать, в частности, бессонницу и возбуждение[95].
В большинстве рекомендаций по терапии биполярного расстройства указывается на эффективность применения антидепрессантов в комбинации с нормотимиками в купировании развёрнутого депрессивного эпизода[88]. Тем не менее результаты исследований эффективности антидепрессантов при биполярной депрессии противоречивы: помимо положительных результатов, накапливаются данные о недостаточной эффективности антидепрессантов при этом расстройстве или даже об отсутствии их преимущества по сравнению с плацебо. Так, анализ FDA обнаружил, что бо́льшая часть исследований с отрицательным результатом не была опубликована либо преподносилась как исследования с положительным результатом[21].
Некоторые авторы рекомендуют применение антидепрессантов при биполярной депрессии только в тех случаях, если депрессия у пациентов не проходит, несмотря на терапию нормотимиками. Считается также, что назначение антидепрессантов в небольших дозах позволяет снизить риск «переключения» депрессии в маниакальное или смешанное состояние, а также развитие быстрой цикличности[57].
Антидепрессанты, как при униполярной депрессии, так и при биполярной подбираются с учётом структуры депрессии. При неверном подборе антидепрессанта, без учёта преобладания в его действии стимулирующего или седативного компонента, приём препарата может привести к ухудшению состояния: при назначении стимулирующего антидепрессанта — к обострению уже существующей тревоги, беспокойства, усилению суицидальных тенденций; при назначении седативного препарата — к ещё большей психомоторной заторможенности (вялости, усталости, сонливости) и снижению концентрации внимания[101].
При наличии симптомов классической меланхолической депрессии, при которой на первый план выходят тоска, апатия, пониженная мотивация, целесообразно назначение стимулирующих антидепрессантов, например таких, как флуоксетин, венлафаксин, милнаципран, бупропион и подобных им препаратов. При адинамической депрессии, когда на первый план выходят идеаторная и моторная заторможенность, также предпочтительны стимулирующие антидепрессанты. Очень хорошие результаты при этом типе депрессии даёт циталопрам, хотя его эффект является сбалансированным, а не стимулирующим.
Если на первый план выступают тревога и беспокойство, то используются антидепрессанты седативного действия: пароксетин, эсциталопрам, миртазапин.
Свойство провоцирования мании у пациентов с биполярной депрессией более характерно для трициклических антидепрессантов[88], а селективные ингибиторы обратного захвата серотонина и ингибиторы МАО вызывают инверсию фазы намного реже[21]. В частности, при терапии биполярной депрессии, особенно в структуре БАР I типа, инверсия (переход в маниакальную фазу) в случае лечения трициклическим антидепрессантом имипрамином отмечалась приблизительно в 25 % случаев[102]; однако существуют и другие данные: например, по данным одного мета-анализа трициклические антидепрессанты вызывали инверсию аффекта в 11—38 % случаев[21].
Индуцированная антидепрессантами инверсия фазы считается неблагоприятным фактором, утяжеляющим общее течение биполярного расстройства. По современным представлениям, количество предшествующих эпизодов может обусловливать степень риска последующих обострений, иными словами, «фаза провоцирует фазу». Частота индуцированных антидепрессантами инверсий имеет дозозависимый характер: она тем выше, чем выше уровень применяемых дозировок[103]. Трициклические антидепрессанты могут укорачивать светлые промежутки между эпизодами обострения заболевания[104]. Приблизительно у 25 % пациентов с БАР бесконтрольное применение антидепрессантов может привести к формированию быстроциклического и континуального течения[21].
Ухудшение течения биполярного расстройства, возникающее при применении антидепрессантов без нормотимиков, может проявляться также в возникновении резистентности к психофармакотерапии, усилении депрессии (развитии связанной с приёмом антидепрессантов хронической дисфории), возникновении смешанной депрессии[105] (то есть такого депрессивного состояния, в структуре которого присутствуют гипоманиакальные или маниакальные симптомы, чаще всего субсиндромального уровня[106]), значительном повышении риска суицида. Эти явления связаны друг с другом — в частности, смешанная депрессия в гораздо большей степени, чем «чистая» депрессия, является фактором риска суицида; существенный риск суицида бывает также обусловлен усилением депрессии, вызванным антидепрессантами. Вероятность инверсии аффекта (развития мании или гипомании), индуцированной антидепрессантами, намного выше у пациентов со смешанной депрессией, чем у пациентов с «чистой» депрессией, а наличие в прошлом гипоманиакальных или маниакальных фаз, индуцированных антидепрессантами, обусловливает риск индуцированной антидепрессантами хронической дисфории[105].
Маниакальная фаза
Основную роль в лечении маниакальной фазы играют нормотимики (препараты лития, карбамазепин, вальпроевая кислота). Ламотриджин, применяющийся в депрессивной фазе заболевания[107], не считается эффективным при лечении маниакального эпизода[108]. Вместе с тем он эффективен в профилактике маниакальной фазы или при назначении для усиления ремиссии[109].
В некоторых случаях для быстрого устранения симптомов маниакальной и смешанной фаз возникает необходимость в антипсихотиках, причём приоритет отдаётся атипичным[110]. Атипичные антипсихотики также часто сочетают с препаратами лития и вальпроевой кислотой в качестве первой линии терапии при маниакальных и смешанных фазах[111][112].
С применением классических (типичных) антипсихотиков связан значительно больший риск не только инверсии фазы (развития депрессии)[113][114][115] и нейролептик-индуцированного дефицитарного синдрома[116], но и экстрапирамидных нарушений, к которым больные БАР особенно предрасположены[117] — в частности, это касается поздней дискинезии[118], необратимого нарушения, приводящего к инвалидизации. По результатам мета-анализа, типичные нейролептики (галоперидол, хлорпромазин и др.) при терапии маниакального эпизода существенно уступают солям лития. Литий при «чистой» мании предпочтителен с патогенетической точки зрения и эффективен с точки зрения не только купирования, но и профилактики фаз, в то время как типичные нейролептики практически не влияют на механизм фазного течения[119].
Риск возникновения экстрапирамидных расстройств существует и при использовании у пациентов в маниакальной фазе некоторых атипичных антипсихотиков: зипрасидона, рисперидона и арипипразола (а также при использовании в депрессивной фазе кветиапина и арипипразола — с применением последнего у пациентов, страдающих биполярным расстройством, связан риск преимущественно акатизии[99][117]).
Смешанные состояния
При лечении смешанных состояний применяются атипичные антипсихотики, противосудорожные препараты и литий. Антидепрессанты при смешанных состояниях использовать не рекомендуется. Польза их при смешанных состояниях сомнительна даже в случае добавления антидепрессанта к нормотимику, к тому же даже при таком сочетании антидепрессанты могут усиливать у пациентов с этими состояниями (гипо)маниакальные симптомы, раздражительность, дисфорию и бессонницу. Тем более сомнительна польза антидепрессантов при длительном лечении, хотя у некоторых из пациентов, страдающих смешанной депрессией, они могут эффективно применяться в долгосрочной перспективе, особенно если есть сильный первоначальный терапевтический эффект или ремиссия без признаков дестабилизации настроения.
Нет единого мнения относительно возможности применения лития: он считается малоэффективным при смешанных состояниях, но также отмечается, что его всё же желательно использовать у пациентов с этими состояниями из-за его способности предотвращать самоубийства и нейропротективного действия. В целом вальпроаты при смешанных состояниях предпочтительнее лития.
Применения типичных антипсихотиков у пациентов со смешанными состояниями следует избегать по причине депрессогенного действия этих препаратов[72].
Дополнительно к нормотимикам могут применяться лекарственные средства, используемые для краткосрочной терапии (например, бензодиазепины), в тех случаях, когда присутствует острая тревога или появляются ранние симптомы рецидива. Снотворные средства можно добавлять в схему терапии в случае, если препараты, предназначенные для лечения аффективных расстройств, не помогают пациенту от бессонницы.
Быстрые циклы
Препаратами выбора при быстрых циклах являются нормотимики. Следует избегать применения антидепрессантов и типичных (классических) нейролептиков, так как первые повышают риск инверсии аффекта, а нейролептики — риск хронической экстрапирамидной симптоматики[58]. Антидепрессанты при быстрой цикличности не следует применять даже в сочетании с нормотимиками. Лишь иногда — при выраженной суицидальности во время депрессивных эпизодов — может быть оправдано кратковременное лечение антидепрессантами.
Существует мнение, что противосудорожные препараты при быстрой цикличности более эффективны, чем литий, однако это мнение оспаривается.
Профилактика обострений БАР
С целью профилактики применяют нормотимики — прежде всего препараты лития, карбамазепин (финлепсин), вальпроаты. Нормотимик ламотриджин особенно показан при быстроциклическом течении с преобладанием депрессивных фаз. Очень перспективны в этом отношении атипичные антипсихотики, в особенности кветиапин[120].
Психотерапия
К числу задач психотерапии при биполярном аффективном расстройстве относятся, в частности, обучение навыкам управления симптомами, улучшение социального и профессионального функционирования, соблюдение пациентами режима приёма медикаментов. Самый сильный аргумент в пользу применения психотерапии при БАР — эффективность помощи пациентам в совладании со стрессовыми факторами. Те или иные жизненные события и семейные конфликты служат факторами риска усугубления биполярного расстройства, и психотерапия может быть направлена на эти факторы, позволяя обучать пациентов адаптивным механизмам совладания, имеющим значение для профилактики рецидивов в будущем[57].
Из конкретных методов психотерапии при БАР могут применяться когнитивно-поведенческая терапия, интерперсональная терапия, семейные вмешательства, социальная поддержка, терапия социальных ритмов. Для решения проблем поддерживающего психофармакологического лечения используется терапия повышения комплаенса (комплаенс-терапия)[121].
При когнитивно-поведенческой терапии биполярного расстройства основное внимание уделяется обучению пациента управлению симптомами, умению избегать факторов, провоцирующих рецидив, умению решать те или иные свои проблемы[9]. Когнитивная терапия способствует раннему выявлению гипоманиакальных и депрессивных эпизодов, гармонизации сна, питания и уровня активности пациента, снижению уязвимости пациента и созданию для него ситуаций-триггеров[122].
Семейная терапия (семейное вмешательство, family-focused treatment) показала существенную эффективность при БАР. Целями семейной терапии при биполярном расстройстве являются помощь пациенту и его родным[57]:
- в интеграции переживаний, связанных с эпизодами перепадов настроения;
- в принятии неизбежности аффективных эпизодов в будущем;
- в принятии зависимости от препаратов-нормотимиков для профилактики и устранения симптомов;
- в различении личности пациента и симптомов его расстройства;
- в выявлении и умении справляться со стрессовыми жизненными событиями, провоцирующими рецидивы БАР;
- в восстановлении функциональных взаимосвязей после эпизода перепада настроения.
Пациенты с БАР очень чувствительны даже к минимальным изменениям в привычках сна — бодрствования. Так, маниакальные эпизоды часто провоцируются жизненными событиями, меняющими эти привычки (например, смена часовых поясов при авиаперелётах). Поэтому положительную роль играет обучение пациентов регуляции своих социальных ритмов, особенно в преддверии жизненных событий, способных эти ритмы нарушить; такое обучение может улучшить прогноз биполярного расстройства[57].
Количественная оценка свыше 30 исследований показывает, что сравнение больным своего состояния с состоянием других больных (как с более тяжёлым, так и с более лёгким, чем у него) благотворно сказывается на его здоровье. Это один из факторов положительного влияния групп взаимопомощи пациентов.
По мнению известного американского клинического психолога Кей Джеймисон, большую роль в преодолении болезни играет готовность как больного, так и окружающих открыто обсуждать возникающие проблемы. Такая открытость, по мнению доктора Джеймисон помогает преодолеть стигматизацию больных, что, в свою очередь, способствует возвращению последних к нормальному образу жизни.
Другие методы лечения
Метод глубокой транскраниальной магнитной стимуляции (Deep TMS) получил одобрение CE Mark CE для лечения БАР (наравне с другими заболеваниями)[123][124].
Показана также эффективность при БАР омега-3-ненасыщенных жирных кислот, употребление которых, по результатам исследований, способствует стабилизации настроения и облегчению депрессии, профилактике рецидивов[125].
Прогноз и экспертиза
В зависимости от частоты и длительности приступов и «светлых» промежутков больные могут быть переведены на I, II, III группу инвалидности или оставаться трудоспособными и лечиться по больничному листу (при единственном приступе или при редких и непродолжительных приступах). При совершении общественно опасного деяния во время приступа больные чаще признаются невменяемыми, при совершении общественно опасного деяния в период интермиссии больные чаще признаются вменяемыми (экспертиза каждого случая достаточно сложна, особенно при лёгких формах заболевания, приходится тщательно сопоставлять все обстоятельства дела со степенью выраженности психических расстройств больного). В России больные биполярным аффективным расстройством признаются негодными к несению военной службы по заключению военно-врачебной комиссии (статья 15 Расписания болезней)[126].
См. также
- Шизоаффективное расстройство
- Циклотимия
- Большое депрессивное расстройство
- Депрессия
- Психоз
- Шизофрения
- Кей Джеймисон
Примечания
- ↑ Experts ponder link between creativity and mood disorders Архивная копия от 27 марта 2010 на Wayback Machine — CNN
- Jamison, K. R. Touched with Fire: Manic-Depressive Illness and the Artistic Temperament (англ.). — New York: Free Press, 1996. — ISBN 978-0684831831. Архивировано 6 апреля 2010 года.
- Kaufman, J.C. The Sylvia Plath effect: Mental illness in eminent creative writers (англ.) // Journal of Creative Behavior : journal. — 2001. — Vol. 35, no. 1. — P. 37−50. — ISSN 0022-0175. Архивировано 2 марта 2012 года.
- Bailey, D.S. Considering Creativity: The 'Sylvia Plath' effect (англ.) // Monitor on Psychology. — APA, 2003. — Vol. 34, no. 10. — P. 42. Архивировано 20 октября 2008 года.
- ↑
- Perry, I. 'Vincent van Gogh’s illness: a case record' in Bulletin of the History of Medicine, 1947, Volume 21, pages 146−172.
- Hemphill, R.E. 'The illness of Vincent van Gogh', in The Proceedings of the Royal Society of Medicine, 1961, Volume 54, pages 1083−1088.
- Blumer, Dietrich. The Illness of Vincent van Gogh Архивная копия от 2 февраля 2011 на Wayback Machine. American Journal of Psychiatry, 159: 519-526, April 2002
- ↑ 3,0 3,1 3,2 3,3 Рыбаковский Я. Лики маниакально-депрессивного расстройства. — Москва: ИД «Городец», 2019. — ISBN 9785-907085-11-4.
- ↑ Словарь-справочник по социальной работе. Биполярное расстройство / М. А. Гулина. — СПб.: Питер, 2008.
- ↑ 5,0 5,1 5,2 5,3 5,4 5,5 5,6 5,7 5,8 Тиганов А. С., Снежневский А. В., Орловская Д. Д. уководство по психиатрии / Под ред. А. С. Тиганова. — М.: Медицина, 1999. — 712 с. — ISBN 5-225-02676-1.
- ↑ 6,0 6,1 Merikangas K.R., Jin R., He J.P., et al. Prevalence and correlates of bipolar spectrum disorder in the world mental health survey initiative (англ.) // JAMA : journal. — 2011. — Vol. 68. — P. 241—251.
- ↑ Fran Lowry. Heavy Psychotropic Med Burden Common in Bipolar Patients. Обзор. Medscape News. Дата обращения: 23 октября 2023.
- ↑ Weinstock L. M. et al. Medication burden in bipolar disorder: A chart review of patients at psychiatric hospital admission (англ.) // Psychiatry Research : journal. — 2014.
- ↑ 9,0 9,1 О. С. Чабан. Биполярная депрессия: проблемы диагностики и терапии // НейроNews. — 2011. — Т. 32, № 5.
- ↑ П. Розенбах. Периодическое помешательство. Энциклопедический словарь Брокгауза и Ефрона в 86 т.. — СПб., 1890—1907.
- ↑ 11,0 11,1 11,2 11,3 В. В. Колягин. Биполярное аффективное расстройство. — Иркутск: ГОУ ДПО ИГИУВ, 2010. — 64 с.
- ↑ Ангст Дж. и др. О течении аффективных психозов // Депрессии. Вопросы клиники, психопатологии, терапии. — М., 1970. — С. 17—27.
- ↑ МКБ-11. Глава 06. Психические и поведенческие расстройства и нарушения нейропсихического развития. Статистическая классификация / Под общей ред. Г. П. Костюка. — М.: «КДУ», «Университетская книга», 2022. — 432с с. — ISBN 978-5-91304-985-8.
- ↑ World Health Organization. ICD-11 for Mortality and Morbidity Statistics: Bipolar or related disorders (англ.) (2018). Дата обращения: 23 октября 2023.
- ↑ Соболев Михаил Никитович. Разбираемся в биполярном аффективном расстройстве по МКБ-11 (10 марта 2023). Дата обращения: 24 октября 2023.
- ↑ 16,0 16,1 Беляев Б. С. Клиническая дифференциация и систематика эндогенных аффективных психозов // Журнал невропатологии и психиатрии. — 1991. — Т. 91, № 12. — С. 51—55.
- ↑ Coryell W. Bipolar II disorder: a prognosis report (англ.) // Journal of Affective Disorders. — 1996. — December (vol. 41, no. 3). — P. 158—162. — PMID 8988447.
- ↑ Терапия антидепрессантами и другие методы лечения депрессивных расстройств: Доклад Рабочей группы CINP на основе обзора доказательных данных / Ред. Т. Багай, Х. Грунце, Н. Сарториус. Перевод на русский язык подготовлен в Московском НИИ психиатрии Росздрава под редакцией В.Н. Краснова.. — М., 2008. — 216 с.
- ↑ Всемирная организация здравоохранения. F3 Расстройства настроения (аффективные расстройства) // Международная классификация болезней (10-й пересмотр). Класс V: Психические расстройства и расстройства поведения (F00—F99) (адаптированный для использования в Российской Федерации). — Ростов-на-Дону: «Феникс», 1999. — С. 152. — ISBN 5-86727-005-8.
- ↑ Leonhard K. Aufteilung der endogenen Psychosen. — 5 Aufl. — Berlin: Acad. Verlag. — 342 с.
- ↑ 21,0 21,1 21,2 21,3 21,4 21,5 21,6 21,7 21,8 21,9 Ушкалова А.В., Костюкова Е.Г., Мосолов С.Н. Проблемы диагностики и терапии биполярной депрессии: от доказательных научных исследований к клиническим рекомендациям // Биологические методы терапии психических расстройств (доказательная медицина — клинической практике) / Под ред. С.Н. Мосолова. — Москва : Издательство «Социально-политическая мысль», 2012. — С. 529—553. — 1080 с. — 1000 экз. — ISBN 978-5-91579-075-8.
- ↑ 22,0 22,1 22,2 22,3 22,4 Александров А.А. Биполярное аффективное расстройство: диагностика, клиника, течение, бремя болезни // Медицинские новости. — 2007. — № 12.
- ↑ Киселев А. С., Сочнева З. Г. Закономерности начала, течения и исходов основных психических заболеваний (статистическое исследование). — Рига: Зинатне, 1988. — 236 с.
- ↑ Гиляровский В. А. Психиатрия. — М.—Л.: Биомедгиз, 1935. — 750 с. и др.
- ↑ В. Н. Краснов. Расстройства аффективного спектра. — М.: Практическая медицина, 2011. — 431 с. — ISBN 978-5-98811-177-1.
- ↑ Frederick K Goodwin and Kay R Jamison. «Manic-Depressive Illness», Chapter 7, "Epidemiology" (англ.). — Oxford University Press, 1990. — ISBN 0-19-503934-3.
- ↑ 27,0 27,1 Паничева Е. В. Популяционное исследование периодических эндогенных психозов (демографические данные и сравнительная характеристика течения) // Журнал невропатологии и психиатрии. — 1982. — Т. 82, № 4. — С. 557—564.
- ↑ Tomasson H. Further investigation on manic-depressive psychosis (англ.) // Acta Psychiatrica Scandinavica : journal. — December 1938. — Vol. 13, no. 4. — P. 517—526. — doi:10.1111/j.1600-0447.1938.tb06592.x.
- ↑ Glatzel, J. Allgemeine Psychopathologie. — Stuttgart: Ferdinand Enke Verlag, 1978. — 264 с.
- ↑ Akiskal H S. Diagnosis and treatment of affective disorders // Psychiat. Clin. N. Amer.. — 1983. — Т. 6, № 1. — С. 210—215.
- ↑ J. Angst and A. Dobler-Mikola. The Zurich study // EUROPEAN ARCHIVES OF PSYCHIATRY AND CLINICAL NEUROSCIENCE. — 1984. — Т. 234, № 1. — С. 30—37. — doi:10.1007/BF00432880.
- ↑ Трубников В. И., Гиндилис В. М., Шахматова-Павлова И. В. Международный генетический конгресс, 14-й: материалы. — М., 1978 — Т.2 — с.378.
- ↑ P McGuffin and R Katz. The genetics of depression and manic-depressive disorder (англ.) // British Journal of Psychiatry : journal. — Royal College of Psychiatrists, 1989. — Vol. 155. — P. 294—304.
- ↑ 34,0 34,1 Mynett-Johnson, L. A. McKeon, P. The molecular genetics of affective disorders: An overview (англ.) // IRISH JOURNAL OF PSYCHOLOGICAL MEDICINE : journal. — IRISH INSTITUTE OF PSYCHOLOGICAL MEDICINE LTD, 1996. — Vol. 13, no. 4. — P. 155—161. — ISSN 0790-9667.
- ↑ Тиганов, 1999, с. 590.
- ↑ Вартанян М. Е. Генетика психических болезней // Руководство по психиатрии / Под ред. А. В. Снежневского. — М.: Медицина, 1983. — Т. 1. — С. 115—133.
- ↑ W H Berrettini et al. Chromosome 18 DNA markers and manic-depressive illness: evidence for a susceptibility gene (англ.) // Proceedings of the National Acad. of Sciences of U.S.A. : journal. — 1994. — July (vol. 91, no. 18). — P. 5918—5921.
- ↑ Richard E. Straub et al. A possible vulnerability locus for bipolar affective disorder on chromosome 21q22.3 (англ.) // Nature Genetics : journal. — 1994. — Vol. 8. — P. 291—296. — doi:10.1038/ng1194-291.
- ↑ Hilary Coon et al. Analysis of chromosome 18 DNA markers in multiplex pedigrees with manic depression (англ.) // Biological Psychiatry (journal) : journal. — 1996. — April (vol. 39, no. 8). — P. 689—696. — doi:10.1016/0006-3223(95)00292-8.
- ↑ A E Baum et al. A genome-wide association study implicates diacylglycerol kinase eta (DGKH) and several other genes in the etiology of bipolar disorder. (Genome-wide association study of bipolar disorder) (англ.) // Molecular Psychiatry : journal. — 2008. — February (vol. 13). — P. 197—207. — doi:10.1038/sj.mp.4002012.
- ↑ Benes F.M., Lim B., Matzilevich D., Walsh J.P., Subburaju S., Minns M. Regulation of the GABA cell phenotype in hippocampus of schizophrenics and bipolars (англ.) // Proceedings of the National Academy of Sciences of the United States of America : journal. — 2007. — June (vol. 104, no. 24). — P. 10164—10169. — doi:10.1073/pnas.0703806104. — PMID 17553960.
- ↑ Kraepelin E. Psychiatrie (8 Aufl). — Leipzig, 1887.
- ↑ Angst J. Aetiologie und Nosology endogener Depressionen. — Berlin: Springer-Verlag, 1966. — 118 s.
- ↑ Munk-Olsen, T. Psychiatric Disorders With Postpartum Onset : Possible Early Manifestations of Bipolar Affective Disorders : [англ.] : [арх. 20 октября 2022] / T. Munk-Olsen, T. M. Laursen, S. Meltzer-Brody … [et al.] // Archives of General Psychiatry. — 2012. — Vol. 69, no. 4 (April). — P. 428−434. — doi:10.1001/archgenpsychiatry.2011.157. — PMID 22147807. (Реферат на русском (недоступная ссылка)).
- ↑ Trine Munk-Olsen, PhD; Thomas Munk Laursen, PhD; Samantha Meltzer-Brody, MD, MPH; et al Preben Bo Mortensen, DrMedSc; Ian Jones, PhD. Psychiatric Disorders With Postpartum Onset Possible Early Manifestations of Bipolar Affective Disorders (англ.) // JAMA. — 2012. — April.
- ↑ Tellenbach H, Hippius H, Selbach H, Zur Freilegung des melancholischen Typus im Rahmen einer kinetischen Typologie, 1969.
- ↑ Tellenbach H. Melancholia. Problem geschichte Endogenitat, Typologie, Pathogenese. Klinic. Vierte, et wieterte Auflage. — Berlin, 1986.
- ↑ J. Angst and C. Perris. Zur Nosologie endogener Depressionen (нем.) // EUROPEAN ARCHIVES OF PSYCHIATRY AND CLINICAL NEUROSCIENCE. — 1968. — Bd. 210, Nr. 4. — S. 373—386. — doi:10.1007/BF00342013.
- ↑ Борисова О. А. Клинические особенности доманифестных состояний у больных эндогенным аффективным психозом//Журн. невропатол. и психиатр. им. С. С. Корсакова — 1989. — Т. 89, № 4. — С. 67-73.
- ↑ 50,0 50,1 Маляров С. А. Биполярная депрессия: проблемы диагностики и особенности терапии. 2008 год, том 11, номер 6.
- ↑ Воробьев Р. В. Клиническая типология смешанных маниакальных состояний при биполярном аффективном расстройстве : [арх. 16 марта 2022] // Российский психиатрический журнал. — 2014. — № 1.
- ↑ Жмуров В. А. Глава 4. Синдромы аффективной патологии // Психопатология. — С. 43—45.
- ↑ Воробьев Руслан Вячеславович. Клиническая типология смешанных маниакальных состояний при биполярном аффективном расстройстве // Российский психиатрический журнал. — 2014. — Вып. 1. — С. 33–42. — ISSN 1560-957X. Архивировано 16 марта 2022 года.
- ↑ Аведисова А. С., Воробьев Р. В. Типология смешанных депрессивных состояний в клинике биполярного аффективного расстройства // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2014. — Т. 1, № 114.
- ↑ F38.00 Смешанный аффективный эпизод. Психологическая энциклопедия. Дата обращения: 23 октября 2023.
- ↑ 56,0 56,1 56,2 Копейко Г. И. Смешанные аффективные состояния в юношеском возрасте (исторический аспект, современное состояние проблемы, психопатология) // Журнал неврологии и психиатрии им. С. С. Корсакова . — 2011. — Т. 10, № 111.
- ↑ 57,0 57,1 57,2 57,3 57,4 57,5 57,6 57,7 Клиническое руководство по психическим расстройствам / Под ред. Д. Барлоу. Перевод с английского под ред. профессора Э.Г. Эйдемиллера. — 3-е изд. — Санкт-Петербург: Питер, 2008. — 912 с. — ISBN 978-5-94723-046-8.
- ↑ 58,0 58,1 58,2 Мосолов С. Н., Костюкова Е. Г. Клинические рекомендации по терапии быстроциклического течения биполярного расстройства (проект) // Современная терапия психических расстройств. — 2008. — № 1.
- ↑ Лечение биполярного расстройства с быстрыми циклами // Московская областная психиатрическая газета. — 2008. — Сентябрь (т. 42, № 5).
- ↑ 60,0 60,1 Ушкалова Е. А., Ушкалова А. В., Шифман Е. М. Лечение психических заболеваний в период беременности и лактации: Учебное пособие. — НИЦ ИНФРА-М, 2013. — 284 с. — ISBN 978-5-16-006600-4.
- ↑ Чабан О. С. Биполярная депрессия: проблемы диагностики и терапии. 2011 год, |номер 5 (32).
- ↑ DSM-IV-TR, 2000.
- ↑ МКБ-10, 1997, раздел F31.
- ↑ МКБ-10, 1997, разделы F30—F31.
- ↑ Cassano GB et al. The bipolar spectrum: a clinical reality in search of diagnostic criteria and an assessment methodology (англ.) // Journal of Affective Disorders : journal. — 1999. — Vol. 54. — P. 319—328.
- ↑ 66,0 66,1 66,2 M. Berck et al. Does stage of illness impact treatment response in bipolar disorder? Empirical treatment data and their implication for the staging model and early intervention (англ.) // Bipolar Disorders (journal) : journal. — 2011. — Vol. 13. — P. 87—98. — doi:10.1111/j.1399-5618.2011.00889.x. — PMID 21320256.
- ↑ PMID 12633125 (PMID 12633125)
Библиографическое описание появится автоматически через некоторое время. Вы можете подставить цитату вручную или используя бота. - ↑ 68,0 68,1 Введение // Биполярное аффективное расстройство: диагностика и лечение. — под ред. С.Н. Мосолова. — МЕДпресс-информ, 2008. — 384 с. — ISBN 5-98322-270-8.
- ↑ Петрова Н. Н. К вопросу о коморбидности биполярных аффективных и тревожных расстройств // Социальная и клиническая психиатрия. — 2016. — Т. 26, № 2. — С. 106—110.
- ↑ Goghari V.M., Harrow M., Grossman L.S., Rosen C. A 20-year multi-follow-up of hallucinations in schizophrenia, other psychotic, and mood disorders (англ.) // Psychological Medicine : journal. — 2013. — June (vol. 43, no. 6). — P. 1151—1160. — doi:10.1017/S0033291712002206. — PMID 23034091.
- ↑ 71,0 71,1 Мучник П.Ю., Снедков Е.В. Типичные врачебные ошибки в дифференциальной диагностике эндогенных психозов : [арх. 26 сентября 2017] // Обозрение психиатрии и медицинской психологии. — 2013. — № 2. — С. 32—36.
- ↑ 72,0 72,1 72,2 Клинические рекомендации по терапии маниакальных и смешанных состояний при биполярном расстройстве / Подг. С. Н. Мосолов и Е. Г. Костюкова, проект клинических рекомендаций в соответствии с решением XIV съезда психиатров России // Трудный пациент. — Март 2008.
- ↑ 73,0 73,1 Сапронов Н.С., Масалова О.О. Нейрофизиологические эффекты тиреоидных гормонов // Психофармакология и биологическая наркология. — 2007. — Т. 7, № 2. — С. 1533—1541.
- ↑ ФАРМАТЕКА » Вопросы клиники и фармакологической терапии биполярного аффективного расстройства. pharmateca.ru. Дата обращения: 23 октября 2023.
- ↑ Авруцкий, Недува, 1998, с. 292.
- ↑ Авруцкий, Недува, 1998, pp. 298, 299, 308, passim..
- ↑ PMID 19008973 (PMID 19008973)
Библиографическое описание появится автоматически через некоторое время. Вы можете подставить цитату вручную или используя бота. - ↑ 78,0 78,1 Cipriani A., Hawton K., Stockton S., Geddes J.R. Lithium in the prevention of suicide in mood disorders: updated systematic review and meta-analysis (англ.) // The BMJ : journal. — 2013. — Vol. 346. — P. f3646. — doi:10.1136/bmj.f3646. — PMID 23814104. Архивировано 8 июля 2013 года.
- ↑ Cipriani A., Pretty H., Hawton K., Geddes J.R. Lithium in the prevention of suicidal behavior and all-cause mortality in patients with mood disorders: a systematic review of randomized trials (англ.) // The American Journal of Psychiatry : journal. — 2005. — October (vol. 162, no. 10). — P. 1805—1819. — doi:10.1176/appi.ajp.162.10.1805. — PMID 16199826. Архивировано 11 декабря 2013 года.
- ↑ Lowes R. Lurasidone Approved for Bipolar Depression. Medscape. Дата обращения: 2 октября 2013. Архивировано 2 октября 2013 года.
- ↑ Tohen M., Katagiri H., Fujikoshi S., Kanba S. Efficacy of olanzapine monotherapy in acute bipolar depression: a pooled analysis of controlled studies (англ.) // Journal of Affective Disorders : journal. — 2013. — Vol. 149, no. 1—3. — P. 196—201. — doi:10.1016/j.jad.2013.01.022. — PMID 23485111.
- ↑ Thase M.E. Quetiapine monotherapy for bipolar depression (англ.) // Neuropsychiatric Disease and Treatment. — 2008. — Vol. 4, no. 1. — P. 11—21. — doi:10.2147/ndt.s1162. — PMID 18728771.
- ↑ Tohen M., Greil W., Calabrese J.R., Sachs G.S., Yatham L.N., Oerlinghausen B.M., Koukopoulos A., Cassano G.B., Grunze H., Licht R.W., Dell'Osso L., Evans A.R., Risser R., Baker R.W., Crane H., Dossenbach M.R., Bowden C.L. Olanzapine versus lithium in the maintenance treatment of bipolar disorder: a 12-month, randomized, double-blind, controlled clinical trial (англ.) // The American Journal of Psychiatry : journal. — 2005. — Vol. 162, no. 7. — P. 1281—1290. — doi:10.1176/appi.ajp.162.7.1281. — PMID 15994710.
- ↑ Weisler R.H., Nolen W.A., Neijber A., Hellqvist A., Paulsson B. Continuation of quetiapine versus switching to placebo or lithium for maintenance treatment of bipolar I disorder (Trial 144: a randomized controlled study) (англ.) // The Journal of Clinical Psychiatry : journal. — 2011. — Vol. 72, no. 11. — P. 1452—1464. — doi:10.4088/JCP.11m06878. — PMID 22054050.
- ↑ Cipriani A., Rendell J.M., Geddes J. Olanzapine in long-term treatment for bipolar disorder (англ.) // Cochrane Database of Systematic Reviews : journal / Cipriani, Andrea. — 2009. — No. 1. — P. CD004367. — doi:10.1002/14651858.CD004367.pub2. — PMID 19160237.
- ↑ 86,0 86,1 86,2 Bipolar disorder: the assessment and management of bipolar disorder in adults, children and young people in primary and secondary care | 1-recommendations | Guidance and guidelines | NICE. Архивировано 6 августа 2020 года.
- ↑ Краммер Дж., Гейне Д. Использование лекарств в психиатрии. — Амстердам — Киев: Ассоциация психиатров Украины, Женевская инициатива в психиатрии, 1996. — 256 с.
- ↑ 88,0 88,1 88,2 88,3 88,4 88,5 88,6 Маляров С. А. Биполярная депрессия: проблемы диагностики и особенности терапии. 2008 год, номер=6 (11).
- ↑ Goldberg J.F., Calabrese J.R., Saville B.R., Frye M.A., Ketter T.A., Suppes T., Post R.M., Goodwin FK. Mood stabilization and destabilization during acute and continuation phase treatment for bipolar I disorder with lamotrigine or placebo (англ.) // Clinical Psychiatry : journal. — 2009. — Vol. 70, no. 9. — P. 1273—1280. — doi:10.4088/JCP.08m04381. — PMID 19689918.
- ↑ Thase, ME; Corya, SA; Osuntokun, O; Case, M; Henley, DB; Sanger, TM; Watson, SB; Dubé, S. A randomized, double-blind comparison of olanzapine/fluoxetine combination, olanzapine, and fluoxetine in treatment-resistant major depressive disorder (англ.) // The Journal of Clinical Psychiatry. — 2007. — February (vol. 68, no. 2). — P. 224—236. — doi:10.4088/jcp.v68n0207. — PMID 17335320.
- ↑ Grohol, J. FDA Approves Symbyax for Treatment Resistant Depression (недоступная ссылка). Psych Central Blog. Дата обращения: 8 апреля 2016. Архивировано 26 декабря 2017 года.
- ↑ Мазо Г.Э., Иванов М.В., Чомский А.Н., Лукманова К.А. Риск развития метаболических нарушений у больных шизофренией при применении атипичных антипсихотиков (обзор данных литературы) // Современная терапия психических расстройств. — 2008. — № 1. Архивировано 4 марта 2016 года.
- ↑ Мосолов С.Н., Рывкин П.В., Сердитов О.В. Метаболические нарушения при лечении больных шизофренией // Современная терапия психических расстройств. — 2008. — № 3. Архивировано 28 декабря 2013 года.
- ↑ Иванов М.В. «Идеальный антипсихотик» для лечения шизофрении: реальность или/и иллюзии. — Санкт-Петербург, 27.10.2011. — 30 с. Архивировано 3 января 2012 года. Архивированная копия (недоступная ссылка). Дата обращения: 10 апреля 2014. Архивировано 3 января 2012 года.
- ↑ 95,0 95,1 Lehman AF, Lieberman JA, Dixon LB, McGlashan TH, Miller AL, Perkins DO, Kreyenbuhl J. Practice Guideline for the Treatment of Patients With Schizophrenia. — 2nd ed. — American Psychiatric Association, 2004. Перевод фрагмента: Применение нейролептиков при шизофрении // Стандарты мировой медицины. — 2005. — № 2/3. — С. 83—112. Архивировано 7 марта 2016 года.
- ↑ Peuskens J, Pani L, Detraux J, and De Hert M. The Effects of Novel and Newly Approved Antipsychotics on Serum Prolactin Levels: A Comprehensive Review // CNS Drugs. — 2014. — Т. 28, № 5. — С. 421—453. — doi:10.1007/s40263-014-0157-3. Архивировано 20 июля 2017 года.
- ↑ Ветохина Т.Н., Федорова Н.В., Воронина Е.Ф. Особенности клинических проявлений и течения нейролептического паркинсонизма и подходы к его коррекции // Психиатрия и психофармакотерапия. — 2006. — Т. 8, № 1. Архивировано 6 ноября 2011 года.
- ↑ Кушнир О.Н. Гиперпролактинемия в психиатрической практике (клиническая картина, лечение, профилактика) // Психиатрия и психофармакотерапия. — 2007. — Т. 9, № 1. Архивировано 2 февраля 2013 года.
- ↑ 99,0 99,1 Fountoulakis K.N., Vieta E. Efficacy and safety of aripiprazole in the treatment of bipolar disorder: a systematic review (англ.) // Annals of General Psychiatry : journal. — 2009. — Vol. 8. — P. 16. — doi:10.1186/1744-859X-8-16. — PMID 19635147.
- ↑ Lieberman J.A. Dopamine partial agonists: a new class of antipsychotic (англ.) // CNS Drugs : journal. — 2004. — Vol. 18, no. 4. — P. 251—267. — PMID 15015905. (недоступная ссылка)
- ↑ Вереитинова В. П., Тарасенко О. А. Побочное действие антидепрессантов // Провизор. — 2003. — Вып. 14.
- ↑ Bottlender R., Rudolf D., Strauss A., Möller H.J. Antidepressant-associated maniform states in acute treatment of patients with bipolar-I depression (англ.) // European Archives of Psychiatry and Clinical Neuroscience : journal. — 1998. — Vol. 248, no. 6. — P. 296—300. — doi:10.1007/s004060050053. — PMID 9928908.
- ↑ Костюкова Е.Г., Мосолов С.Н. Современная диагностика и терапия биполярного аффективного расстройства: от доказательных научных исследований к клинической практике // Биологические методы терапии психических расстройств (доказательная медицина — клинической практике) / Под ред. С.Н. Мосолова. — Москва : Издательство «Социально-политическая мысль», 2012. — С. 491—528. — 1080 с. — 1000 экз. — ISBN 978-5-91579-075-8.
- ↑ Внутренние болезни. В 10 книгах. Книга 10. Пер. с англ / Под ред. Б. Браунвальда, К. Дж. Иссельбахера, Р. Г. Петерсдорфа и др. — Москва: Медицина, 1997. — 496 с. — ISBN 5-225-00640-X, 0-07-100134-4.
- ↑ 105,0 105,1 PMID 21603142 (PMID 21603142)
Библиографическое описание появится автоматически через некоторое время. Вы можете подставить цитату вручную или используя бота. - ↑ Аведисова А. С., Воробьев Р. В. Типология смешанных депрессивных состояний в клинике биполярного аффективного расстройства. Журнал неврологии и психиатрии им. С. С. Корсакова. 2014; 114(1): 16—25.
- ↑ PMID 20538341 (PMID 20538341)
Библиографическое описание появится автоматически через некоторое время. Вы можете подставить цитату вручную или используя бота. - ↑ PMID 20823080 (PMID 20823080)
Библиографическое описание появится автоматически через некоторое время. Вы можете подставить цитату вручную или используя бота. - ↑ Ghaemi, S.N., Shirzadi, A.A., Filkowski, M. Publication Bias and the Pharmaceutical Industry: The Case of Lamotrigine in Bipolar Disorder (англ.) // Medscape J Med : journal. — 2008. — Vol. 10, no. 9. — P. 211. — PMID 19008973.
- ↑ Шафаренко А.А., Мосолов С.Н. Современная терапия маниакальных и маникально-бредовых состояний: от доказательных научных исследований к клиническим рекомендациям // Биологические методы терапии психических расстройств (доказательная медицина — клинической практике) / Под ред. С.Н. Мосолова. — Москва : Издательство «Социально-политическая мысль», 2012. — С. 554—585. — 1080 с. — 1000 экз. — ISBN 978-5-91579-075-8.
- ↑ Taylor D., Paton C., Kapur S., Taylor D. The Maudsley prescribing guidelines in psychiatry (англ.). — 11th. — Chichester, West Sussex, UK: Wiley-Blackwell, 2012. — ISBN 0-470-97948-8.
- ↑ Young L. L., Kradjan W. A., Guglielmo B. J., Corelli R. L., Williams B. R., Koda-Kimble M. A. Applied therapeutics: the clinical use of drugs (англ.). — 9th. — Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 2009. — P. 3040. — ISBN 0-7817-6555-2.
- ↑ Особенности некоторых препаратов, применяемых при биполярных расстройствах // Трудный пациент. — 2008. — № 10.
- ↑ Морозова М.А. Новые подходы к лечению депрессий при аффективных расстройствах биполярного типа // Психиатрия и психофармакотерапия. — 2001. — Т. 3, № 1.
- ↑ Мазо Г.Э., Иванов М.В. Терапевтически резистентные депрессии: подходы к лечению // Психиатрия и психофармакотерапия. — 2007. — Т. 9, № 1.
- ↑ Иванов М. В. "Идеальный антипсихотик» для лечения шизофрении: реальность или/и иллюзии?. — СПб., 2011.
- ↑ 117,0 117,1 Gao K., Kemp D.E., Ganocy S.J., Gajwani P., Xia G., Calabrese J.R. Antipsychotic-induced extrapyramidal side effects in bipolar disorder and schizophrenia: a systematic review (англ.) // Journal of Clinical Psychopharmacology : journal. — 2008. — April (vol. 28, no. 2). — P. 203—209. — doi:10.1097/JCP.0b013e318166c4d5. — PMID 18344731.
- ↑ Арана Дж., Розенбаум Дж. Фармакотерапия психических расстройств. Пер. с англ. — М.: Издательство БИНОМ, 2004. — 416 с. — ISBN 5-9518-0098-6.
- ↑ Рациональная фармакотерапия в психиатрической практике: руководство для практикующих врачей / Под общ. ред. Ю. А. Александровского, Н. Г. Незнанова. — Москва: Литтерра, 2014. — 1080 с. — (Рациональная фармакотерапия). — ISBN 978-5-4235-0134-1.
- ↑ Бурчинский С. Г. Биполярные аффективные расстройства: возможности атипичных нейролептиков и критерии выбора // Нейро News: психоневрология и нейропсихиатрия. — Ноябрь 2010. — № 6 (25).
- ↑ Александров А. А. Диагностика и лечение пациентов с биполярным аффективным расстройством: учебно-методическое пособие. — Минск: Министерство здравоохранения Республики Беларусь. ГУО «Белорусская медицинская академия последипломного образования», 2007.
- ↑ Бек Дж. С. Когнитивная терапия: полное руководство. — М.: ООО «И.Д. Вильямс», 2006. — 400 с. — ISBN 5-8459-1053-6.
- ↑ Today’s Stock Market News and Analysis — Nasdaq.com. Дата обращения: 24 октября 2023.
- ↑ Brainsway’s Deep TMS EU Cleared for Neuropathic Chronic Pain | Medgadget. Дата обращения: 23 октября 2023.
- ↑ Серван-Шрейбер, Д. Антистресс. Как победить стресс, тревогу и депрессию без лекарств и психоанализа / Д. Серван-Шрейбер ; [пер. с англ. Э. А. Болдиной]. — Москва: РИПОЛ классик, 2013. — 352 с. — (Новый образ жизни). — ISBN 978-5-386-05096-2.
- ↑ Список болезней, с которыми не берут в армию в 2021 году. РИА Новости (20210225T2100). Дата обращения: 24 октября 2023.
Литература
- Тиганов А. С., Снежневский А. В., Орловская Д. Д. и другие. Руководство по психиатрии / Под ред. академика РАМН А. С. Тиганова. — М.: Медицина, 1999. — Т. 1. — 712 с. — ISBN 5-225-02676-1.
- Снежневский А. В., Смулевич. А. Б., Тиганов А. С., Вартанян М. Е., и другие. Маниакально-депрессивный психоз // Справочник по психиатрии / Редактор-составитель: В. Д. Москаленко. — 2-е издание, переработанное и дополненное. — М.: Медицина, 1985. — 416 с.
- ВОЗ; Ответственные за составление и редактирование: член-корреспондент РАМН профессор В. К. Овчаров, канд. мед. наук М. В. Максимова. Классификация психических расстройств МКБ-10 (doc). МКБ-10. МЗСР РФ. — «Клинические описания и диагностические указания (КОДУ)». Дата обращения: 8 января 2012. Архивировано 3 февраля 2012 года.
- Кей Джеймисон. Беспокойный ум: Моя победа над биполярным расстройством = An Unquiet Mind: A Memoir of Moods and Madness. — М.: Альпина Паблишер, 2017. — 226 с. — ISBN 978-5-9614-6178-7.
- Энциклопедический словарь Брокгауза и Ефрона:
- Периодическое помешательство // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907. — представление о биполярном заболевании в начале XX века
- Мания, душевное расстройство // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907. — описание маниакального синдрома, не утратившее ценности до сих пор
- Меланхолия // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890—1907. — описание депрессии, отчасти устаревшее
- Jamison K. Manic-Depressive Illness (book) (1990) (with Frederick K. Goodwin), ISBN 0-19-503934-3
- Jamison K. An Unquiet Mind: A Memoir of Moods and Madness ISBN 978-0-679-76330-7
- PMID 28421980 (PMID 28421980)
Библиографическое описание появится автоматически через некоторое время. Вы можете подставить цитату вручную или используя бота. - Diagnostic and Statistical Manual of Mental Disorders, Fourth Edition, Text Revision (DSM-IV-TR) / American Psychiatric Association. — 4th edition. — Washington, D.C.: American Psychiatric Publishing, 2000. — 992 p. — ISBN 0-89042-025-4, ISBN 978-0-89042-025-6, ISBN 978-0-89042-024-9.
- Критика
- Healy D. The latest mania: selling bipolar disorder // PLoS Med. — 2006 Apr. — Vol. 3, no. 4. — P. e185. — doi:10.1371/journal.pmed.0030236. — PMID 16597178.
Ссылки
- Jim Phelps, M.D. Биологические основы биполярного расстройства (англ.). PsychEducation.org (август 2008). Архивировано 3 февраля 2012 года.
- https://www.bipolar.su/ Архивная копия от 3 февраля 2020 на Wayback Machine — сайт о биполярном аффективном расстройстве
- Клинические рекомендации «Биполярное аффективное расстройство» (утв. Минздравом России). Год утверждения: 2021
- Знание.Вики:Статьи с некорректным использованием шаблонов:Книга (указан archiveurl)
- Знание.Вики:Cite web (не указан язык)
- Знание.Вики:Статьи с нерабочими ссылками
- Знание.Вики:Статьи с необработанным шаблоном Cite pmid
- Страницы, использующие волшебные ссылки ISBN
- Знание.Вики:Статьи без ссылки на Викисклад
- Заболевания по алфавиту
- Знание.Вики:Страницы с модулем Hatnote с красной ссылкой
- Биполярное расстройство